Как не бояться операции под общим наркозом: Как они работают и стоит ли их бояться — Wonderzine
Как они работают и стоит ли их бояться — Wonderzine
Правда ли, что можно проснуться во время наркоза или не проснуться после?
Проснуться во время операции теоретически можно, если неправильно рассчитана дозировка, неверно подобран анестетик или сам организм чрезмерно быстро перерабатывает введённые препараты. Но на практике такое встречается крайне редко. Обычно врач хорошо отслеживает ситуацию и знает, когда необходима «добавка» препарата, чтобы сон пациента оставался спокойным.
Риск не проснуться после проведённой под наркозом операции тоже существует, но эксперты обращают внимание, что вероятность летального исхода высока только в экстренной и нейрохирургии. Правда, и в этих ситуациях смерть чаще наступает не из-за наркоза, а по причине тяжёлого состояния — острой травмы или опасной для жизни болезни. В случае плановых операций вероятность не выжить по вине анестезии близка к нулю. В целом, если соблюдается техника и обеспечен необходимый контроль, наркоз не представляет угрозы для здоровья и тем более жизни.
Что такое седация
и зачем она нужна
Седация — это внутривенное введение ненаркотических снотворных препаратов, вызывающих поверхностный сон. Её применяют при разных видах эндоскопии, при колоноскопии, но чаще всего в кабинете стоматолога. Когда человек дремлет, с ним возможен лёгкий контакт: жизненно важные рефлексы и функции организма сохраняются и пациент реагирует на просьбы врача, например повернуть голову или «прикусить бумажку». Седация сопровождается местной анестезией, чтобы обезболить саму зону работы.
По словам анестезиолога Юрия Тимонина, пропофол не вызывает побочных эффектов, а само вещество обладает кратковременным действием и быстро выводится из организма. Большой плюс седации в том, что она позволяет увеличить время лечения до 3,5–4 часов, причём без стресса для пациента, с лёгким пробуждением и отсутствием неприятных последствий после него. Врачи советуют этот метод при артериальной гипертензии и стенокардии, а также тем, кто боится стоматологов до потери сознания.
Безопасна ли стоматологическая анестезия во время беременности?
Имплантолог Михаил Попов подчёркивает, что местное обезболивание не только не угрожает здоровью плода, но и рекомендуется при лечении зубов, особенно во втором и начале третьего триместра беременности. Анестетик всасывается в кровь в ничтожных количествах и не проникает через плаценту, поэтому на ход беременности и состояние плода не повлияет. Юрий Тимонин добавляет, что местная анестезия позволяет на 1–1,5 часа «отключить» достаточно большой участок челюсти, связанный с блокированным нервом. Причём вреда от неё всегда меньше, чем от источника инфекции во рту.
Женщинам стоит предупреждать зубного о беременности перед началом лечения: эта информация позволит сделать выбор в пользу препаратов без адреналина, которые лучше всего подходят для будущих мам. Отложить решение несрочных стоматологических проблем стоит на 35–40 неделях беременности — но в случае необходимости срочного лечения, например при воспалительных процессах и гнойниках, местную анестезию делают в течение всего срока беременности.
Ой, боюсь! Эксперт о мифах и последствиях наркоза | Здоровая жизнь | Здоровье
Наркоз отнимает 5 лет жизни и лишает человека памяти — эти мифы знает каждый, даже если ему никогда не делали подобную процедуру. О выдуманных и реальных последствиях общей анестезии для организма АиФ.ru рассказал заведующий отделением анестезиологии и реанимации отдела термических поражений ФГБУ «Институт хирургии им. А. В. Вишневского» Владимир Кулабухов.
До операции
Наталья Кожина, АиФ.ru: Владимир Витальевич, во время наркоза пациент целиком и полностью зависит от анестезиолога. Можно ли оценить степень компетентности специалиста до операции?
Владимир Кулабухов: По большому счёту, нет. Но существующая система сертификации врачей говорит о том, что если анестезиолог допущен до проведения этой манипуляции медицинским учреждением, то он владеет всеми методами анестезии, необходимыми для конкретной ситуации.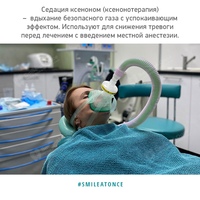 Вообще, анестезиолога, как и любого врача, который будет лечить пациента, назначает заведующий отделением.
Вообще, анестезиолога, как и любого врача, который будет лечить пациента, назначает заведующий отделением.
— Получается, что я не могу сказать не внушающему мне доверия анестезиологу: «Извините, вы мне не нравитесь, я хочу другого специалиста»?
— По закону о здравоохранении, любой человек имеет право выбирать лечащего врача. Но вначале анестезиолог не является лечащим врачом, хотя в момент самой операции ответственность распределена между ним и хирургом. Конечно, вы можете попросить другого специалиста, но в категоричной форме заявлять: «Я не хочу этого анестезиолога, а хочу вот такого», — наверное, это не совсем правильно. Хотя юридически такая возможность есть.
— На сегодняшний день у нас хватает анестезиологов?
— К сожалению, дефицит специалистов в области анестезиологии и реанимации — у нас это единая специальность — составляет примерно 50%. Это связано с огромной физической и психологической нагрузкой, низкой зарплатой.
Важно знать
— Когда происходит знакомство анестезиолога с пациентом, если мы говорим о плановой операции?
— Анестезиолог всегда осматривает пациента как минимум за сутки. Но бывают ситуации, когда желательно сделать это раньше. Есть ряд состояний, которые невозможно корригировать за 24 часа до операции. Например, при онкологии пациенты нередко бывают истощены. Это влияет не столько на саму анестезию, сколько на последствия, выход пациента из наркоза, заживление раны, результаты операции и т. д. Если анестезиолог осмотрит человека раньше, то сможет дать какие-то советы, ведь существуют специальные методы подготовки, дополнительное питание.
Другой важный момент — анестезиолог обязательно должен осмотреть пациента с точки зрения наличия и компенсации его сопутствующей патологии. Не секрет, что у людей старше 40 лет часто бывает артериальная гипертония, различные хронические заболевания — всё это может впоследствии тормозить процесс выздоровления.
Человек должен быть готов откровенно ответить на все вопросы анестезиолога. А он обязательно спросит о вредных привычках, наличии аллергии или каких-то иных проблем со здоровьем, операциях и травмах в прошлом и т. д. Бывают ситуации, когда анестезиолог может посоветовать, если позволяет болезнь, отложить операцию и подготовиться к ней. Не следует пренебрегать подобными рекомендациями.
— Как часто происходят осложнения после наркоза?
— Осложнения естественны, поскольку это серьёзная инвазивная манипуляция, но они крайне редки. 1 осложнение на 250 тысяч анестезий! Это гораздо меньше, чем, например, число пострадавших в автоавариях. Поэтому говорить, что анестезия — ужасная вещь, от которой человек может не проснуться, — ничего подобного. Естественно, что у молодых и исходно здоровых людей риски осложнений ниже, чем у пожилых.
— Мне проводили наркоз в 19 лет, я вполне подходила под ваше определение «молодого организма», но выходила из него я очень долго. Какие ещё факторы влияют на состояние человека после этой процедуры?
Какие ещё факторы влияют на состояние человека после этой процедуры?
— Дело в том, что во время наркоза мы взаимодействуем не только с организмом пациента, но и с его мозгом, и здесь реакция может быть у каждого своя. Безусловно, влияет настрой человека, боялся ли он анестезии или нет. Люди разные. Один из очень авторитетных врачей
Кроме того, есть люди, которые быстро метаболизируют препараты, а есть те, у кого этот процесс проходит медленно. Это генетическая особенность. Конечно, последние будут чуть дольше выходить из анестезии.
— Есть какие-то жёсткие противопоказания для общей анестезии?
— Никаких. Современное развитие анестезии и хирургии таково, что противопоказаний к хирургической операции, если она необходима, практически не существует. Задача современной анестезиологии — обеспечить максимально безопасное и комфортное проведение этой операции.
— Я не назову вам какую-то цифру, потому что её просто нет. Но есть понятие статистики. Например, чем больше вы летаете на самолёте, тем выше риск, что вы можете попасть в авиакатастрофу. Конечно, если человек перенесёт 100 анестезий, то, наверно, попадётся одна, когда будут осложнения. Есть распространённое мнение, что каждое наше попадание в медицинское учреждение здоровья не добавляет, — это неверно. Причинно-следственная связь обратная. Человек попадает в больницу не потому, что он здоров, а его там калечат. А потому, что он уже болен и уже возникли какие-то проблемы, которые требуют лечения. Так же и анестезия — она же не проводится просто так. И задача анестезиолога — с учётом предыдущих анестезий, состояния пациента грамотно провести эту процедуру.
Есть распространённое мнение, что каждое наше попадание в медицинское учреждение здоровья не добавляет, — это неверно. Причинно-следственная связь обратная. Человек попадает в больницу не потому, что он здоров, а его там калечат. А потому, что он уже болен и уже возникли какие-то проблемы, которые требуют лечения. Так же и анестезия — она же не проводится просто так. И задача анестезиолога — с учётом предыдущих анестезий, состояния пациента грамотно провести эту процедуру.
Мифы и страшилки
— Давайте поговорим о мифах. Можно ли проснуться во время наркоза?
— Да, такое возможно и называется «присутствие пациента во время операции». Но никакой большой беды подобное «присутствие» не представляет. В наркозе есть несколько компонентов. Анестезия — когда человек ничего не чувствует, анальгезия — обезболивание, миорелаксация — расслабление мышц, защита вегетативной нервной системы — это делается для того, чтобы не было реакций со стороны нервной системы.
Анестезия — это, с одной стороны, комфорт пациента, с другой стороны — вопрос комфорта оперирующей бригады. И не более того. Существует ведь местная анестезия, которая не выключает сознание. Человек присутствует во время операции.
Пробуждения случаются. Но страшного в этом ничего нет. Кроме нарушения комфорта. Бояться этого не надо. Это бывает крайне редко, иногда человеку просто кажется, что он проснулся.
— Как наркоз влияет на память?
— В настоящий момент есть исследования, которые показывают, что снижается не память, а «когнитивное восприятие», то есть понимание после анестезии. Это свойственно пожилым больным. Но как ни странно, есть ровно такое же количество исследований, которые говорят, что наркоз никак не влияет на память. Поэтому однозначного ответа на этот вопрос пока нет. С другой стороны, сказать, что все люди, которым проводили наркоз, плохо помнят или плохо соображают, — некорректно.
— Тогда, может быть, есть данные о том, что наркоз отнимает 5 лет жизни, или это тоже миф?
— Таких данных нет./GettyImages-596435371-571cce6e5f9b58857db64e3a.jpg) Здоровье отнимает болезнь, по поводу которой проводится анестезия. Тут всё надо ставить с головы на ноги. Немножко менять ракурс и объяснять населению, что дело не в наркозе. Но этот миф, пожалуй, один из самых распространённых среди россиян.
Здоровье отнимает болезнь, по поводу которой проводится анестезия. Тут всё надо ставить с головы на ноги. Немножко менять ракурс и объяснять населению, что дело не в наркозе. Но этот миф, пожалуй, один из самых распространённых среди россиян.
— И всё же я не могу у вас не спросить: правда ли, что с каждой операцией нужно применять всё большую дозу анестезии?
— И снова скажу вам нет, это неправда, «наркоз» не накапливается в организме. Вообще, если мы начнём обсуждать все мифы об общей анестезии, то и часа времени не хватит. Некоторые, например, считают, что от наркоза можно стать наркоманом. Это невозможно! Или вот ещё миф — на пьяных наркоз не действует. Он действует, но хуже. Здесь просто поднимается вопрос о выборе анестезии. К людям с алкогольной или с наркотической зависимостью должен быть другой подход. Именно поэтому анестезиологу всегда надо правдиво отвечать на все вопросы, от этого зависит выбор исходной анестезии.
— Как человек должен выходить из наркоза?
— Сразу скажу, что ограничения могут быть только с точки зрения выполненной операции.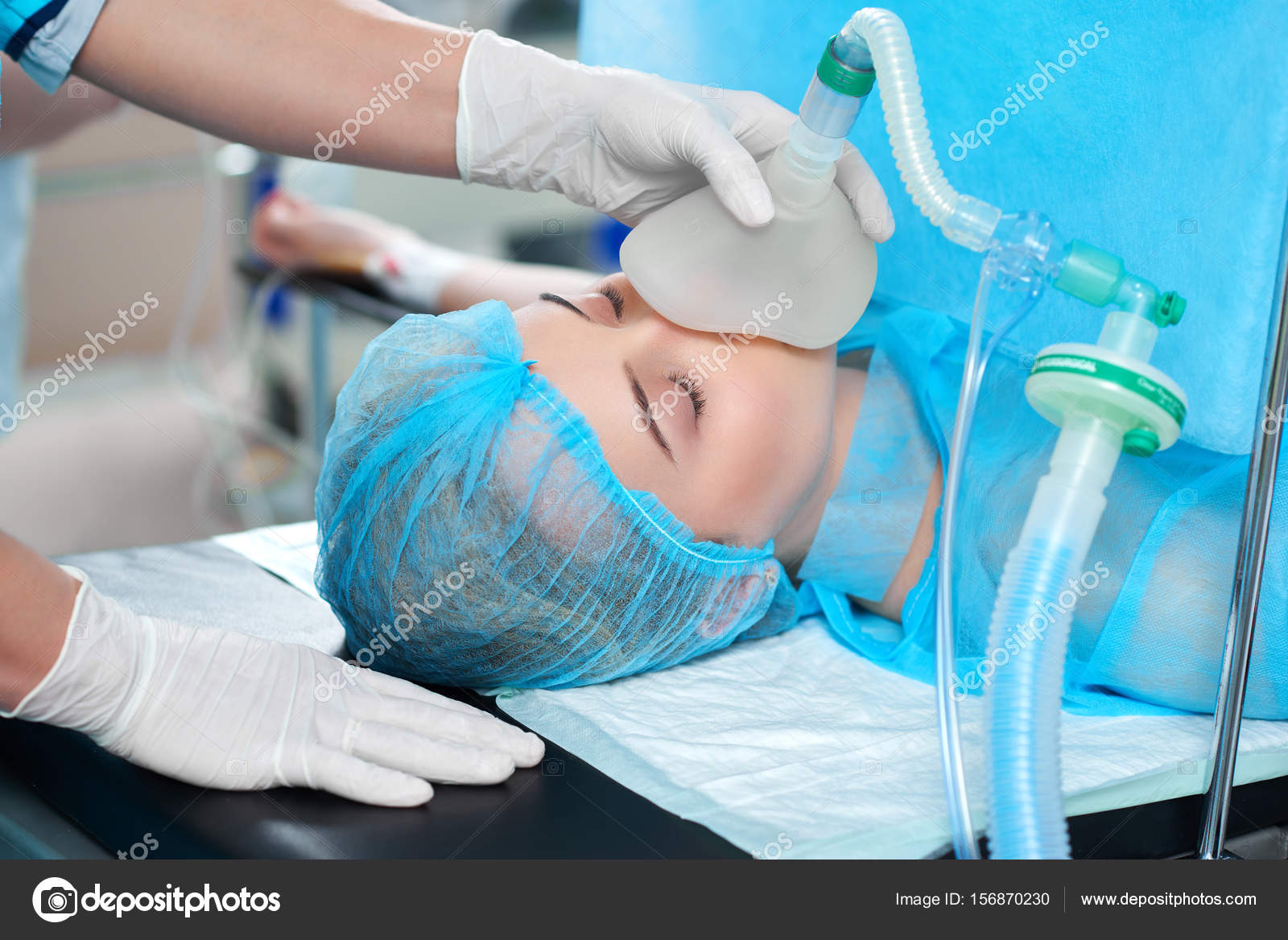 Единственное, что должен делать человек, — слушать и слышать, что говорит анестезиолог, выполнять его просьбы и инструкции, не самовольничать и не проявлять самостоятельность, поскольку врач лучше понимает, что действительно нужно его пациенту.
Единственное, что должен делать человек, — слушать и слышать, что говорит анестезиолог, выполнять его просьбы и инструкции, не самовольничать и не проявлять самостоятельность, поскольку врач лучше понимает, что действительно нужно его пациенту.
Смотрите также:
«Наркоз – это шаг в смерть». Врач – о влиянии и особенностях анестезии | ЗДОРОВЬЕ: Медицина | ЗДОРОВЬЕ
Каждый день хирурги проводят сотни разных операций. Пока они возвращают здоровье больному, за пульсом жизни пациента следят анестезиологи-реаниматологи. В их руках в этот момент не только крепкий сон больного, но и все функции его организма.
Можно ли проснуться во время операции, почему все по-разному выходят из наркоза, и какие необъяснимые случаи бывают во время медикаментозного сна, корреспондент «АиФ-Тюмень» узнал у главного анестезиолога-реаниматолога Тюменской области Натальи Шень.
Ангел-хранитель больного
Сирень Бабаева, «АиФ-Тюмень»: Наркоза боятся многие, и самый частый страх — не проснуться. Анестезия на самом деле так опасна или это необоснованные тревоги?
Анестезия на самом деле так опасна или это необоснованные тревоги?
Наталья Шень: Я не буду развенчивать эти страхи. Да, наркоз опасен, и чем он глубже, тем опаснее. Образно говоря, это шаг в смерть, потому что мы отключаем все контролирующие функции организма. Анестезиолог — единственный человек, который держит связь больного под наркозом с жизнью и даже управляет частью функций организма.
Не бывает «маленьких», простых наркозов, каждый случай — это большая ответственность. Ведь нередко анестезия представляет большую сложность и риск, чем сама операция. Я не хочу никого пугать, просто скажу, что наркоз — это всегда очень серьезно, к нему надо готовиться: перед операцией сдать все назначенные анализы, пройти обследования. Это нужно не хирургу, а, прежде всего, анестезиологу, который будет управлять функциями организма во время операции.
Операция. Фото: pixabay.com— А как анестезиолог управляет организмом больного?
— С момента, когда он знакомится с пациентом, анестезиолог уже знает примерный план наркоза. С первого контакта с пациентом он начинает думать о том, будет ли больной дышать самостоятельно или ход операции и его состояние не позволят это сделать, тогда нужно будет управляемое дыхание и подключение к аппарату искусственной вентиляции легких.
С первого контакта с пациентом он начинает думать о том, будет ли больной дышать самостоятельно или ход операции и его состояние не позволят это сделать, тогда нужно будет управляемое дыхание и подключение к аппарату искусственной вентиляции легких.
Если это большая полосная операция, то хирургу может понадобиться еще и управление внутрибрюшным давлением, и тогда анестезиолог обеспечит такую возможность. Возникают ситуации, когда давление падает, и анестезиолог-реаниматолог должен его поднять и стабилизировать. Современный наркоз – это и контроль за состоянием нервной, дыхательной, сердечно-сосудистой системами. Во время хирургического вмешательства могут возникнуть изменения и со стороны почек, тогда анестезиолог корректирует и эту функцию.
Образно говоря, анестезиолог становится ангелом-хранителем больного. Любой хирург отвечает за свою область, а мы — за всего пациента.
— Вы работаете бок о бок с хирургами, наверняка уже и сами можете шов наложить в случае необходимости?
— Нет, хирургическими навыками мы не владеем, но анестезиолог знает все о ходе операций, причем разных. Ведь сегодня он может работать в травматологии, завтра — в кардиологии и т. д., но чаще мы предпочитаем задержаться в одной операционной и работать с одной бригадой. Чем хирургическое вмешательство сложнее, тем лучше анестезиолог знает ход операции, знает, когда будет травматичный момент, чтобы увеличить количество обезболивающих препаратов, отрегулировать какие-то функции организма.
Ведь сегодня он может работать в травматологии, завтра — в кардиологии и т. д., но чаще мы предпочитаем задержаться в одной операционной и работать с одной бригадой. Чем хирургическое вмешательство сложнее, тем лучше анестезиолог знает ход операции, знает, когда будет травматичный момент, чтобы увеличить количество обезболивающих препаратов, отрегулировать какие-то функции организма.
— Иногда можно услышать разговоры о том, как человек проснулся во время операции и чувствовал боль, такое бывает?
— Порой это делается специально, так называемый Wake-up test, чтобы понять, есть ли у человека чувствительность, когда операция идет в области жизненно важных нервов, для своевременной диагностики неврологических нарушений. Чтобы убедиться в том, что все в порядке, пациента пробуждают во время наркоза. Это редкие ситуации, и больного об этом предупреждают заранее. Для сохранности функций организма и качества его жизни такой тест очень важен.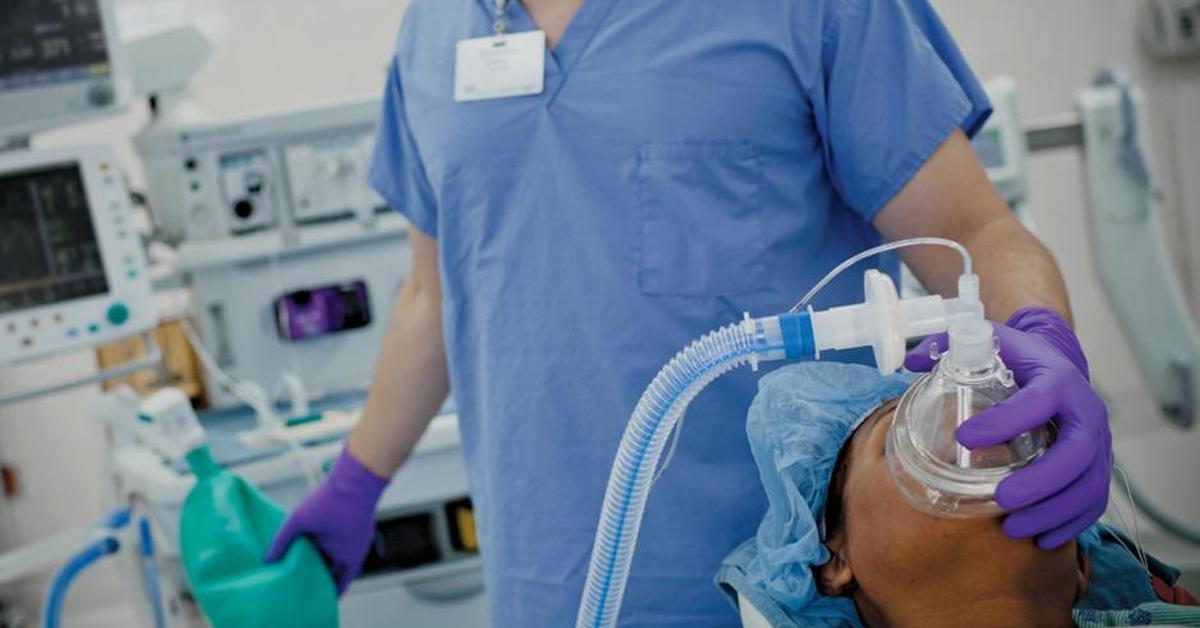
Во всех остальных случаях просыпание во время наркоза — это миф. За 30 лет работы в этой области могу сказать так: просыпание на столе возможно, но не в момент хирургического вмешательства, а когда оно закончилось, но больной еще в операционной.
Есть такое понятие, как психоповреждающее действие общей анестезии: временное изменение психики у некоторых пациентов. Но для этого у них должна быть предрасположенность к этому: поврежденная центральная нервная система тем же алкоголем, травмами, имеет значение и тип личности, у впечатлительных людей встречается чаще. Уже после выхода из наркоза у таких людей появляются псевдовоспоминания. Иногда спустя день или двое суток мы слышим рассказы о том, как им было безумно больно, как человек изо всех сил пытался сказать окружающим, что он все видит, слышит и чувствует, но это не более чем последствия анестезии. Я утверждаю это с такой уверенностью, так как у нас есть масса аппаратуры, которая позволяет следить за состоянием пациента, в частности, за глубиной наркоза, эффективностью обезболивания, мы это также отслеживаем и по клинико-лабораторным параметрам: больно пациенту или нет, как глубоко он заснул. Об этом нам также может поведать частота сердечных сокращений, реакция зрачков на свет, пульс, давление. Более того, мы занимались углубленными исследованиями и смотрели уровень стресс-гормонов. Все они свидетельствовали о том, что пациент глубоко спит и ему не больно.
Об этом нам также может поведать частота сердечных сокращений, реакция зрачков на свет, пульс, давление. Более того, мы занимались углубленными исследованиями и смотрели уровень стресс-гормонов. Все они свидетельствовали о том, что пациент глубоко спит и ему не больно.
Поведение как сигнал
— От чего зависит то, как человек ведет себя после наркоза? Кто-то спокойно просыпается, кто-то грозит всех поубивать.
— Если человек неуравновешенный, то так он и будет вести себя после наркоза. Я видела очень много случаев, когда, казалось бы, абсолютно воспитанные, владеющие собой дамы на вводном наркозе, когда кора головного мозга постепенно начинает отключаться, а подкорка еще работает, начинают очень витиевато ругать всех матом, нести всякую околесицу. Бывает и наоборот, крепкий дяденька спокойно засыпает сном младенца.
Хирурги во время операции. Фото: pixabay.comНо тут можно еще провести связь и со степенью сложности операции. Иногда бывает, что не гладкий выход наркоза говорит о тяжести состояния больного. Это случается, когда он, например, испытал кислородное голодание, что бывает после недавно перенесенного инфаркта миокарда, также это явление может быть связно с сепсисом. Такая дисфункция центральной нервной системы очень пристально изучается, и есть препараты, которые могут это компенсировать. Мы активно занимаемся этой проблемой.
Это случается, когда он, например, испытал кислородное голодание, что бывает после недавно перенесенного инфаркта миокарда, также это явление может быть связно с сепсисом. Такая дисфункция центральной нервной системы очень пристально изучается, и есть препараты, которые могут это компенсировать. Мы активно занимаемся этой проблемой.
Для нас такое изменение в поведении пациента всегда сигнализирует о том, что в организме что-то не так. Иногда это может говорить даже о риске неблагоприятного исхода.
— Может быть передозировка наркозом?
— Нет, это еще один миф. Сегодня в анестезиологии и хирургии все рассчитывается в миллиграммах на килограмм массы тела человека. И даже если это газообразный анестетик, где так просчитать все не получится, мы используем данные о минимальной альвеолярной концентрации газа. А по ряду параметров организма мы видим «ответ» пациента.
— А аллергия?
— Бывает, но чаще не на наркоз, а на препараты, которые отключают дыхательную мускулатуру, на втором месте — на антибиотики. Поэтому, если ситуация не критическая, мы выясняем аллергоанамнез, а все препараты вводим медленно и в разведении, то есть в растворе. Но раз в год анафилактический шок, к сожалению, все равно случается, который, кстати, может быть и результатом самого критического состояния, ведь в больном организме и обмен веществ изменяется.
Поэтому, если ситуация не критическая, мы выясняем аллергоанамнез, а все препараты вводим медленно и в разведении, то есть в растворе. Но раз в год анафилактический шок, к сожалению, все равно случается, который, кстати, может быть и результатом самого критического состояния, ведь в больном организме и обмен веществ изменяется.
— Пациент может выбрать, какой наркоз он хочет?
— В основном, да. Если это плановая несложная операция, то мы, как правило, даем возможность выбора, или, по крайней мере, не исключаем такую возможность. В критических случаях, конечно, все решает анестезиолог.
Объяснения нет
— Вам самим приходилось бывать «по ту сторону» анестезии?
— Приходилось, и именно поэтому я предупредила о том, что не бывает простых наркозов. Я как настоящий анестезиолог повела себя «неправильно»: у меня на совершенно простой наркоз резко упало артериальное давление. Возникла гипоксия. В этот момент я видела себя со стороны, все, что происходило в операционной, видела папу, который стоял за окном, и он на самом деле там был.
— Это было то самое изменение психики?
— Нет, это очень интересное состояние, о котором нередко рассказывают люди, пережившие реанимацию. В этом случае обязательно должен быть критический момент, неблагоприятная ситуация. Но что это такое — загадка. Никак не доказать. Это то, что сейчас изучается, но найти объяснение не удается. Я благополучно «вернулась», но два дня мне было очень плохо.
— Как часто в вашей работе случаются чудеса, когда удается вернуть к жизни безнадежных, казалось бы, пациентов?
— В нашей больнице в среднем занято 77 реанимационных коек, работает девять отделений реанимации. Каждый день в каком-нибудь отделении, а то и в нескольких сразу появляется безнадежный больной. Историей болезни, консилиумом выносится вердикт о высокой вероятности неблагоприятного прогноза, но эти пациенты часто выживают, вопреки прогнозу, в том числе благодаря нашей работе. Это ежедневный подвиг.
— А когда не удается спасти?
— Конечно, жаль, что не удается спасти всех. Но беда заключается в том, что некоторая часть этих пациентов сделали все для того, чтобы умереть. Они не наблюдались у врачей, не заботились о своем здоровье, неоднократно отказывались от госпитализации. Например, один из последних случаев: скорая три раза приезжала к пациентке, которой становилось все хуже и хуже, но в больницу ехать она отказывалась, и последний выезд докторов был на констатацию смерти.
Но беда заключается в том, что некоторая часть этих пациентов сделали все для того, чтобы умереть. Они не наблюдались у врачей, не заботились о своем здоровье, неоднократно отказывались от госпитализации. Например, один из последних случаев: скорая три раза приезжала к пациентке, которой становилось все хуже и хуже, но в больницу ехать она отказывалась, и последний выезд докторов был на констатацию смерти.
Ситуация, когда больному все равно на свое здоровье, неуправляемая и очень разочаровывает. При этом родственники всегда ждут чуда, что врачи за пять минут поставят диагноз, за десять — вылечат. А пациент сделал все, чтобы ему уже ничем нельзя было помочь. Я думаю, что наше общество сейчас стоит на пороге решения этой проблемы – повышения ответственности за свою жизнь и здоровье, чтобы пациент вместе с врачом разделял ответственность за свою жизнь.
Наталья Шень — заведующая кафедрой, д. м. н., профессор, главный анестезиолог-реаниматолог Тюменской области. Имеет высшую квалификационную категорию по анестезиологии-реаниматологии, а также диплом преподавателя школы Европейской ассоциации клинического питания и метаболизма.
В ДГКБ №9 г. Екатеринбурга под руководством Натальи Шень и с ее участием оформлено 16 внедрений технологий и методов лечения, получены три приоритетные справки на изобретения. Она стояла у истоков создания детского ожогового центра.
В 2006 году Наталью Шень пригласили в Тюмень. Здесь она с нуля создала кафедру анестезиологии и реаниматологии, многие выпускники которой уже сами руководят отделениями реанимации, а кое-кто даже получил ученую степень.
Имеет высшую квалификационную категорию по анестезиологии-реаниматологии, а также диплом преподавателя школы Европейской ассоциации клинического питания и метаболизма.
В ДГКБ №9 г. Екатеринбурга под руководством Натальи Шень и с ее участием оформлено 16 внедрений технологий и методов лечения, получены три приоритетные справки на изобретения. Она стояла у истоков создания детского ожогового центра.
В 2006 году Наталью Шень пригласили в Тюмень. Здесь она с нуля создала кафедру анестезиологии и реаниматологии, многие выпускники которой уже сами руководят отделениями реанимации, а кое-кто даже получил ученую степень.Анестезия — мифы и реальность.
04.07.2019
Анестезия — мифы и реальность.
Страх перед анестезией – частое явление среди пациентов. Так ли страшен наркоз, как о нем говорят? Правда ли, что можно проснуться во время операции? На самые волнующие вопросы отвечает анестезиолог-реаниматолог «Моей клиники» Арсен Артаваздович Хачатрян.
Анестезиология как область медицины начала свою историю с середины 19 века. 16 октября 1846 года американский зубной врач Томас Мортон впервые провел операцию под эфирным наркозом. Эту дату принято считать Всемирным днем анестезии, днем, который навсегда изменил хирургию, избавив человечество от боли и страданий во время операций.
Несмотря на полуторовековую историю, анестезия продолжает пугать пациентов больше самого хирургического вмешательства. Разбираемся в причинах этого страха, отвечаем на самые волнующие вопросы об анестезии с анестезиологом-реаниматологом «Моей клиники» Арсеном Артаваздовичем Хачатряном.
Более 5 лет он работает врачом анестезиологом-реаниматологом. В его профессиональной биографии – отделение анестезиологии, реаниматологии и интенсивной терапии для взрослого населения и отделение анестезиологии, реаниматологии и интенсивной терапии новорожденных Курского городского клинического перинатального центра.
В «Моей клинике» Арсен Артоваздович работает с 2018 года. Выполняет все виды анестезиологических пособий при проведении эндоскопических исследований и при оперативных вмешательствах по урологии, ЛОР, гинекологии, проктологии и травматологии. Зарекомендовал себя как высококлассный специалист, владеющий всеми современными методами анестезии.
Выполняет все виды анестезиологических пособий при проведении эндоскопических исследований и при оперативных вмешательствах по урологии, ЛОР, гинекологии, проктологии и травматологии. Зарекомендовал себя как высококлассный специалист, владеющий всеми современными методами анестезии.
— Арсен Артаваздович, многие думают, что задача анестезиолога-реаниматолога заключается только в том, чтобы погрузить человека в сон. Но это суждение не совсем верное. Расскажите, кто такой врач анестезиолог-реаниматолог и в чем заключается его работа?
— Анестезиолог-реаниматолог – это специалист, который сопровождает пациента до, во время и после операции, позволяя ему безболезненно перенести хирургическое вмешательство и прийти в себя. Двойное название специальности определяет спектр задач: не только вводить и выводить пациента из наркоза, но и реанимировать при необходимости. Для этого врачи данной специальности долго изучают два больших теоретических массива – анестезиологию и реаниматологию, которые неразрывно связаны между собой.
— Даже когда необходимости в реанимационных действиях не возникает, процесс введения в сон и пробуждения является не таким простым, как кажется со стороны?
— Под картиной простоты и стабильности кроется большая необходимость теоретических знаний. Все люди имеют одинаковую физиологию, однако индивидуальные физиологические особенности есть у каждого. Здесь возникает определенная двойственность: теоретически мы знаем, как работает организм во время анестезии, но особенности конкретного пациента – например, возраст, вес, имеющиеся заболевания – могут осложнять процесс или менять тактику оказания анестезиологического пособия. Поэтому анестезиолог должен обладать такими знаниями, которые позволяют предвидеть все осложнения, быть на шаг впереди и быть готовым оказать помощь в экстренной ситуации.
Анестезиологу-реаниматологу также необходимо уметь быстро принимать решения, так как часто от этого зависит не только здоровье, но и жизнь пациента. Ни в коем случае мы не можем подвергать его неоправданному риску, поэтому здесь особо значимым является медицинский принцип «не навреди». Прежде чем брать пациента, мы должны быть готовы к тому, что потенциально что-то может пойти не так, и опережать возможную опасную или критическую ситуацию.
Прежде чем брать пациента, мы должны быть готовы к тому, что потенциально что-то может пойти не так, и опережать возможную опасную или критическую ситуацию.
Финальная задача – сделать так, чтобы пациент прошел операцию без проблем: вошел в анестезию, вышел из нее и чувствовал себя комфортно, а главное – понимал, что ему оказали помощь на должном уровне. Ему важно получить услугу, которая будет не только качественной, но и безболезненной. Услугу, которая понравится.
— «Понравится» или нет пациенту операция, зависит и от вида анестезии, так? Может ли пациент сам выбрать наиболее комфортный для себя вид обезболивания?
— Пожелания пациентов мы учитываем. Однако решение принимают все-таки лечащий врач и анестезиолог. При этом учитываются индивидуальные особенности пациента, его сопутствующие заболевания, результаты обследований и пр.
Выбор вида анестезии зависит, в том числе, от сложности и болезненности операции. При легких оперативных вмешательствах бывает достаточно местного обезболивания. При обширных и сложных – требуется общая анестезия.
При обширных и сложных – требуется общая анестезия.
«Хорошим тоном» для анестезиолога считается выбор такого вида анестезии, который в меньшей степени угнетает нервную систему и менее всего влияет на состояние организма.
— Поясните основные различия видов анестезии.
— Существуют общие и местные (регионарные) виды анестезии. Они нацелены на разные точки приложения работы нервной системы. Местная анестезия блокирует проведение нервных импульсов по периферическим нервным тканям, а общая анестезия влияет на центральную нервную систему, отвечающую за сознание и восприятие боли.
Препараты и методы местной анестезии уменьшают или устраняют полностью чувствительность с места предполагаемой операции. При этом пациент остается в сознании, но не чувствует боли.
Препараты общей анестезии – вещества другой природы, с другими дозами. Если не углубляться в теоретические аспекты, их цель – сделать так, чтобы человек спал и ничего не чувствовал.
— Многие пациенты боятся общего наркоза. Прежде всего, пугают его последствия. В Интернете можно найти утверждения о том, что общий наркоз отнимает 5 лет жизни или что он пагубно влияет на различные системы организма… Есть ли в них правда?
Прежде всего, пугают его последствия. В Интернете можно найти утверждения о том, что общий наркоз отнимает 5 лет жизни или что он пагубно влияет на различные системы организма… Есть ли в них правда?
— Эти утверждения не доказаны. Сегодня осложнения, вызванные общей анестезией, минимальны. Это достигается благодаря уровню развития фармацевтической отрасли, качеству современных препаратов и профессионализму врачей-анестезиологов. Будет важно так же отметить, что при всех достоинствах препараты для анестезии вовсе не безобидны, при длительных оперативных вмешательствах пациент получает побочные эффекты, но необходимость операции всегда важнее, чем потенциальный вред от проводимой анестезии. Поэтому еще одной из задач анестезиолога является максимальное уменьшение времени анестезии, верный расчет доз и их своевременное введение.
— Распространенный страх – не проснуться после операции. Как его прокомментируете?
— Высокая ответственность за жизнь пациента способствует тому, что случайные люди в этой профессии не задерживаются. Каждый из моих коллег анестезиологов-реаниматологов может уверенно сказать, что пришел в профессию, чтобы помогать людям. Приоритет нашей работы как врачей-анестезиологов – контролировать анестезию и гарантировать пробуждение. Другого не дано. А причина этого страха кроется, вероятно, в недостаточной осведомленности пациентов об анестезии, в стереотипах и домыслах, существующих вокруг нее. Поэтому перед операцией мы беседуем с каждым пациентом, разъясняем все аспекты планируемой анестезии, оговариваем риски и возможные осложнения.
Каждый из моих коллег анестезиологов-реаниматологов может уверенно сказать, что пришел в профессию, чтобы помогать людям. Приоритет нашей работы как врачей-анестезиологов – контролировать анестезию и гарантировать пробуждение. Другого не дано. А причина этого страха кроется, вероятно, в недостаточной осведомленности пациентов об анестезии, в стереотипах и домыслах, существующих вокруг нее. Поэтому перед операцией мы беседуем с каждым пациентом, разъясняем все аспекты планируемой анестезии, оговариваем риски и возможные осложнения.
— Еще один часто встречающийся страх – проснуться в процессе операции. Возможно такое на практике?
— Не допустимо, чтобы пациент просыпался в процессе. Это также одна из наших задач. Поэтому на протяжении всего времени операции анестезиолог находится рядом с пациентом и контролирует степень анестезии.
— Вы часто беседуете с пациентами перед операцией?
— Разговариваю с каждым пациентом. Как правило, после беседы подобных вопросов и страхов у них не остается.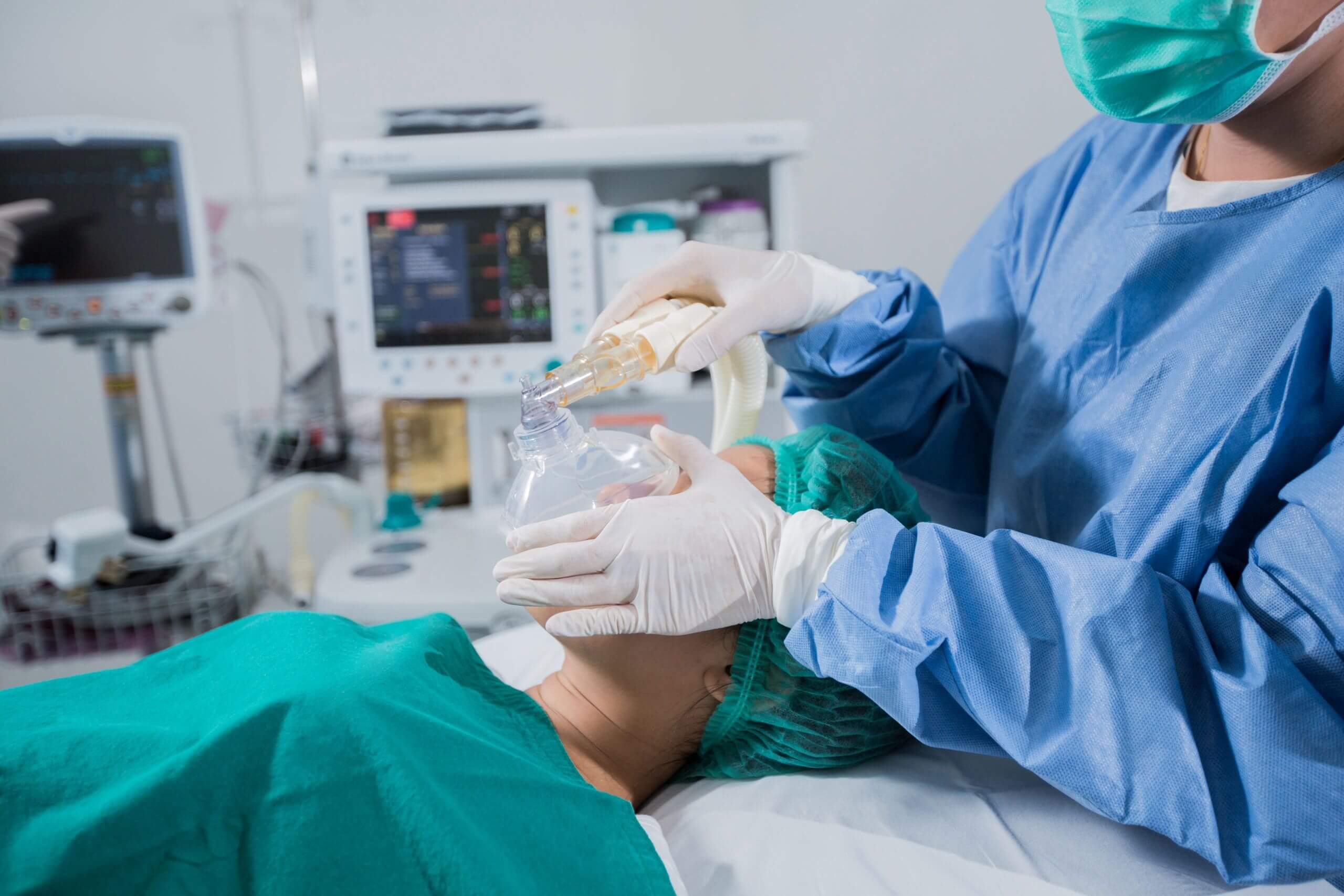 Я в деталях рассказываю пациенту о том, что с ним будет происходить до, во время и после операции. Это необходимо, так как чаще всего пациентов пугает неизвестность. Они не знают, что будет происходить, пока они находятся без сознания. Бывают впечатлительные пациенты, которые приходят, начитавшись в Интернете «страшных» историй. Моя цель в этом случае – развенчать их сомнения и страхи, подробно ответить на все вопросы.
Я в деталях рассказываю пациенту о том, что с ним будет происходить до, во время и после операции. Это необходимо, так как чаще всего пациентов пугает неизвестность. Они не знают, что будет происходить, пока они находятся без сознания. Бывают впечатлительные пациенты, которые приходят, начитавшись в Интернете «страшных» историй. Моя цель в этом случае – развенчать их сомнения и страхи, подробно ответить на все вопросы.
Не менее важно сделать так, чтобы пациент понимал значимость оперативного лечения и видел в нем не причину для беспокойства или страха, а способ решения своей проблемы со здоровьем.
— Сегодня очень популярны фильмы/сериалы о врачах и медицине. Часто в них показывают сцены оказания экстренной помощи, когда пациенту надевают на лицо маску, и он мгновенно засыпает. Насколько это соответствует действительности? Используется ли такой способ анестезии в медицинской практике?
— Это так называемая ингаляционная или газовая анестезия. Она действительно является одним из способов введения человека в состояние медикаментозного сна.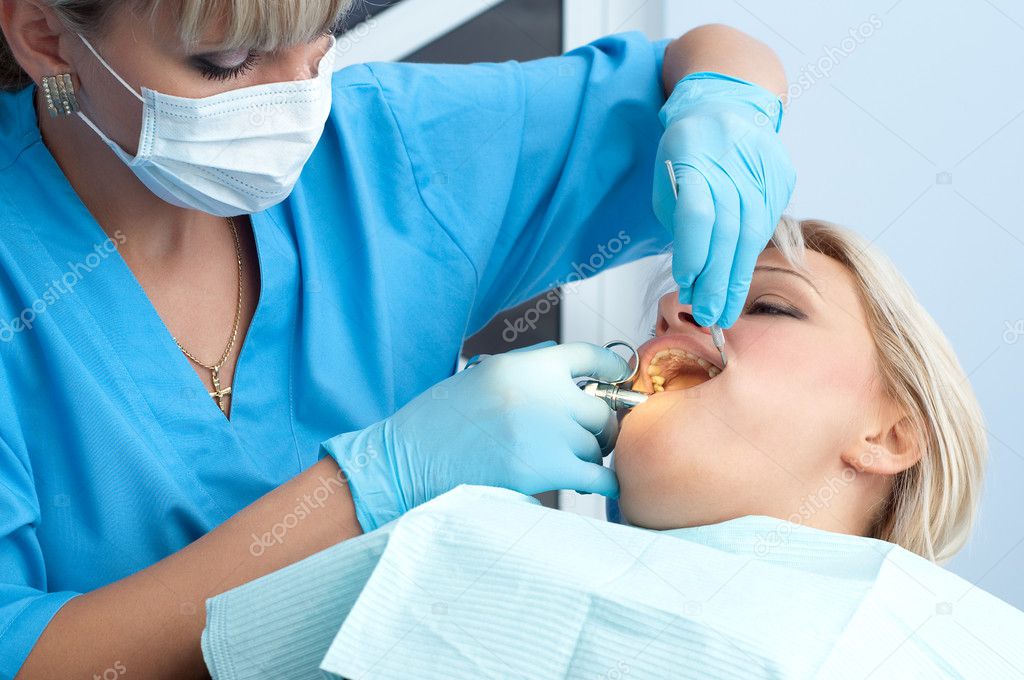 У истоков данного вида анестезии стоит классический эфирный наркоз, который применяли еще 50 лет назад. Принцип действия аналогичный другим способам – угнетение деятельности нервной системы. Методика сегодня активно используется. Мы часто комбинируем ингаляционную анестезию с внутривенной. Это позволяет достигать лучшего фармакологического эффекта: оптимальный уровень анестезии при меньшем количестве препаратов.
У истоков данного вида анестезии стоит классический эфирный наркоз, который применяли еще 50 лет назад. Принцип действия аналогичный другим способам – угнетение деятельности нервной системы. Методика сегодня активно используется. Мы часто комбинируем ингаляционную анестезию с внутривенной. Это позволяет достигать лучшего фармакологического эффекта: оптимальный уровень анестезии при меньшем количестве препаратов.
— Как человек просыпается? Насколько естественно это происходит?
— Все приходят в себя по-разному. Это зависит от конкретной ситуации и пациента. Нельзя сказать, что на кого-то анестезия влияет хуже, а на кого-то лучше. Фармакологически на всех она действует одинаково. Поэтому при местной анестезии происходит постепенное рассасывание «блока» и обезболенный нерв постепенно возвращает свою чувствительность самостоятельно. При общей анестезии выход из состояния сна начинается с того, что мы просто прекращаем введение препаратов. Это происходит, когда операция завершается. «Высшим пилотажем» считается ситуация, когда пациент просыпается после последнего шва хирурга.
«Высшим пилотажем» считается ситуация, когда пациент просыпается после последнего шва хирурга.
— Что чувствует пациент в момент пробуждения?
— Особенности современных препаратов таковы, что, просыпаясь и находясь в процессе восстановления сознания, пациент может говорить, отвечать на вопросы врачей, выполнять несложные просьбы. Поэтому могу с уверенностью сказать, что если пациент и чувствует что-то при пробуждении, он может самостоятельно об этом сказать. Но, как правило, для него все проходит незаметно и не доставляет какого-либо дискомфорта.
— Подводя итог, можно сказать, что в операционной Вы проводите времени больше, чем остальные специалисты, так как всегда должны быть рядом с пациентом.
— Да, это так. Задача анестезиолога не только подготовить пациента и погрузить в медикаментозный сон. Необходимо быть рядом на протяжении всей операции и непрерывно контролировать его состояние. Далее – вывести человека из анестезии и проследить за тем, чтобы он полностью пришел в себя.
— Это то, с чего мы начали. Анестезиологи-реаниматологи – особая категория врачей, «охраняющих» жизнь человека. Несмотря на кажущуюся простоту их работы, от нее зависит не только комфорт пациента во время операции, но, часто, и его жизнь. Спасибо!
Вернуться Записаться
Каково это — отойти от наркоза во время хирургической операции — Истории на TJ
Общая анестезия призвана делать медицинские процедуры безболезненными. Но у этого состояния бывают опасные недостатки.
129 190 просмотров
Пациент под общим наркозом Фото Reuters
Интранаркозное пробуждение — так называют осложнение при общей анестезии, при котором пациент незаметно для врачей выходит из-под наркоза. В этом состоянии он не может двигаться, говорить или каким-либо образом подать знак, что находится в сознании. Он вынужден следить за процессом операции, а в редких случаях испытывает сильную боль, когда врачи начинают процедуры.
В этом состоянии он не может двигаться, говорить или каким-либо образом подать знак, что находится в сознании. Он вынужден следить за процессом операции, а в редких случаях испытывает сильную боль, когда врачи начинают процедуры.
Причины проявления этого состояния достоверно неизвестны, а исследования на эту тему зачастую неполные и противоречат друг другу. Научное издание Mosaic посвятило большую статью этому явлению и попыткам врачей разобраться, можно ли обезопасить от него пациентов.
Полтора часа в панике и замешательстве
В 2008 году канадка Донна Пеннер отпраздновала свадьбу одной из дочерей и начала готовиться к своему 45-летию, когда столкнулась с обильным кровотечением во время менструации. В больнице её записали на диагностическую лапароскопию — хирургическую операцию, при которой в животе пациента делаются небольшие надрезы для исследования органов брюшной полости на предмет травм или патологий.
Процедура не предполагала ничего необычного: анестезиолог надел маску на женщину и попросил «сделать глубокий вдох» — она послушалась и вскоре уснула. Очнувшись, она первым делом услышала разговоры врачей и звуки медицинских приборов. Пеннер радостно решила, что операция закончилась. На деле она только началась. «Скальпель, пожалуйста», — услышала женщина голос хирурга.
В те несколько секунд её состояние изменилось от недоумения к панике, но когда врач сделал первый надрез, всё её сознание мгновенно переключилось на боль. «У меня нет слов, чтобы описать эту боль — это был кошмар», — рассказывала женщина. Она попыталась открыть глаза, но безуспешно. Попробовала встать, но что-то не давало ей, словно давя на грудную клетку.
Донна Пеннер Фото из её личного архива
Попытки закричать или, в конце концов, выдавить слезу, закончились тщетно. Вдобавок, так как всё тело парализовано, женщину интубировали, задав опцию аппарату искусственного дыхания — семь вдохов в минуту. Этого достаточно, чтобы поддерживать жизнь, однако, если человек в сознании, при таких условиях он задыхается. Именно это происходило с Пеннер — она цеплялась за эти несколько вздохов, чувствуя, как разрываются лёгкие.
«Я думала: „Вот и всё, вот так я умру, прямо на операционном столе, и моя семья никогда не узнает, какими были мои последние несколько часов, потому что никто не заметит, что со мной происходило“», — вспоминала Пеннер.
Операция длилась полтора часа, во время которых Пеннер всё чувствовала. Когда её вывели из-под наркоза и она вновь могла говорить, то первым делом сообщила о произошедшем хирургу. Женщина подробно описала, как он обсуждал с другими врачами её внутренние органы и ставил ей диагноз, добавив, что чувствовала каждый надрез скальпеля. Шокированный сказанным, специалист взял женщину за руки и попросил прощения. В его глазах стояли слезы.
Нераскрытое явление
Несмотря на свою значимость, причины интранаркозного пробуждения до сих пор остаются загадкой. Хотя случай Пеннер невероятно редкий, современные исследования указывают на то, что около 5% людей на планете могут однажды проснуться на операционном столе без возможности двигаться. Точное число людей, столкнувшихся с этим явлением, определить сложно, так как общий наркоз вызывает эффект амнезии.
С медицинской точки зрения сложно отрицать, что анестезия — это научное чудо. Годами человечество искало способ проводить операции безболезненно для пациента, но все способы вроде опиума или алкоголя давали лишь частичный эффект. Так продолжалось до 1846 года, когда американский хирург Уильям Мортон успешно применил ингаляционный эфир для создания наркоза.
С тех пор анестезия претерпела десятки изменений, и сейчас её наиболее популярный вариант — это регионарная анестезия, применяемая для обезболивания определённой части тела. Например, это один из главных медицинских компаньонов стоматологов.
Уильям Мортон проводит первую операцию с использованием наркоза, 16 октября 1846 года Фото Prints & Photographs Division
Общая анестезия, напротив, вводит человека в медикаметозную кому, которая воспринимается организмом как нечто более глубокое, чем сон, потому часто не оставляет никаких воспоминаний. «Судя по всему, мы удаляем этот промежуток времени из опыта человека», — полагает анестезиолог Висконсинского университета Роберт Сандерс.
Почему так происходит? Неизвестно. Считается, что анестетики влияют на химические вещества мозга, называемые нейромедиаторами. Они увеличивают или уменьшают активность нейронов — распространённый способ связи между областями мозга. При этом не существует универсального «коктейля», который бы использовался для наркоза. При подборке препаратов анестезиолог учитывает множество факторов, в том числе возраст и вес пациента, вредные привычки и характер болезни.
Важно помнить и о том, что некоторые люди имеют более высокий порог для анестезии, и для ввода их во временную кому потребуется большая доза. Если ошибиться, то человек может проснуться до окончания операции, а в особо редких случаях не проснуться вовсе.
Пеннер рассказывает о пережитом опыте
Если проснуться во время операции, вы, скорее всего, сможете пошевелить рукой или подать знак хирургам другим способом — но это зависит от препаратов анестезиолога. У Пеннер такой возможности не было, потому что врач применял нейромышечный блокирующий препарат, вызывающий паралич. В таких условиях хирургу гораздо легче работать, а угроза для пациента остаётся незначительной. Если, конечно, он не очнётся раньше положенного времени.
Бороться с эффектом нейромышечных блокирующих препаратов чрезвычайно сложно, но Пеннер это удалось. Сконцентрировав все внимание на своей ноге, у неё получилось несколько раз ей дёрнуть. Но если даже врачи это заметили, то посчитали незначительной судорогой.
«Я чувствовала себя такой беспомощной. Я ничего не могла сделать. Не могла двигаться, кричать или открыть глаза», — вспоминает канадка. Когда эффект нейромышечного препарата спал, она пошевелила языком и привлекла внимание анестезиолога. Но тот неверно оценил происходящее, посчитав, что паралич полностью оставил женщину. Это было не так — препарат всё ещё действовал на лёгкие Пеннер, поэтому когда врач вытащил у неё из горла трубку аппарата искусственного дыхания, она перестала дышать.
Я слышала, как медсестра кричала: «Дышите, Донна, дышите». Но я ничего не могла сделать. Пока она продолжала говорить, со мной произошло нечто невероятное. Я словно покинула своё тело. Я придерживаюсь христианской веры, но не могу сказать, что отправилась на небеса, хотя и на Земле я себя не ощущала. Я была где-то ещё. Там, где тихо. Звуки операционной были где-то на фоне. Я всё ещё слышала крики. Но они были далеко, очень далеко. […]
В тот момент я осознала, что буду я жить или умру, всё будет хорошо. Я молилась на протяжении всего процесса и знала, что я не одна. Кто-то был рядом со мной. Я всегда говорю, что это был Бог, потому что уверена — это был именно он. И затем я услышала голос: «Что бы ни случилось, с тобой всё будет хорошо».
Донна Пеннер
канадка, пережила интранаркозное пробуждение
В то время как Пеннер находилась в состоянии внетелесного переживания, медсестра всё ещё твердила, что ей нужно дышать. Эта история могла бы закончиться совершенно иначе, если бы в какой-то момент анестезиолог не приказал использовать мешок Амбу — ручное устройство для временной искусственной вентиляции лёгких. После этого Пеннера «вернулась» обратно в реальный мир.
Надежды на перемены
Существует множество проектов, которые стремятся зафиксировать особенности интранаркозного пробуждения. Дальше всех в этом продвинулся Вашингтонский университет, специальное отделение которого изучает эту область воздействия наркоза. Архив исследований учреждения насчитывает 340 отчётов, в основном по Северной Америке. Большая часть из них недоступна публике по этическим причинам, но какие-то документы всё-таки выпускают для широкого читателя.
Из доступных отчётов следует, что многие люди во время пробуждения слышали голоса и сторонние звуки. Один из переживших это состояние описал, как в какой-то момент врачи запаниковали, говоря, что «теряют пациента». Около 70% опрошенных признавали, что чувствовали боль во время операции под наркозом. Сначала по ощущениям это напоминало надрез пальца острым ножом, но когда хирург проникал в тело, боль становилась невыносимой.
В 2014 году в рамках национального проекта все муниципальные больницы Великобритании и Ирландии отчитались о случаях интранаркозного пробуждения. В среднем с этим опытом сталкивался один человек на 19 тысяч пациентов. Но если анестезиолог дополнительно использовал препараты, вызывающие паралич, статистика ухудшалась — один человек на восемь тысяч.
Пациенты в попытке объяснить себе, как они проснулись на операционном столе, порой думали, что умирают. Это чувство преследовало их ещё долгое время после процедур.
Анестезиолог Висконсинского университета Роберт Сандерс считает отчёт 2014 года неточным. Статистика в нём основана на рассказах пациентов после процедуры, а многие могли просто забыть детали произошедшего.
Совместно с коллегами специалист провёл свой эксперимент в шести больницах США, Европы и Новой Зеландии. Для проверки, в сознании ли находится пациент, они перетягивали ремнём его руку, чтобы временно изолировать её от действия наркоза. Врачи вводили полный наркоз и просили пациента, сжав руку, ответить на два вопроса: находится ли он в сознании и чувствует ли боль.
Из 260 наблюдаемых 4,6% положительно ответили на первый вопрос, а 1,9% — на оба вопроса. Это исследование демонстрирует гораздо более высокий риск очнуться во время операции чем то, что проводили в Великобритании в 2014 году. Но окончательные выводы об этом ещё только предстоит сделать.
Как врач может определить, находится ли человек в интранаркозном пробуждении
- Врачи используют технику изолирования руки, когда её перетягивают ремнём, чтобы замедлить поток крови в конечность. Это позволяет на время заблокировать нейромышечный препарат, вызывающий паралич, и даёт возможность человеку пошевелить рукой в случае интранаркозного пробуждения;
- Хотя паралитические агенты мешают движению мышц, попытка двинуться всё равно вызывает активность в нервах, которая отражается визуально. Врач Университетской больницы Падуи в Италии Федерико Линасси указывает, что анестезиологам следует внимательно следить за лицевыми мышцами, особенно за ртом;
- Ряд научных теорий строится на том, что при правильном мониторинге медицинских параметров можно отследить активность нейронов лобной доли и понять, в сознании ли человек под наркозом. Однако современные исследования указывают на то, что таким образом не получится точно зафиксировать активность мозга. Этой области требуется дополнительное изучение.
Правда, исследования интранаркозного пробуждения формируют у многих людей негативное отношение к общему наркозу. Сандерс признает, что это реальная проблема, которая может вынудить человека отказаться от общей анестезии даже в случае её экстренной необходимости.
Однако замалчивать это явление тоже нельзя, признают врачи. Около 75% проснувшихся во время операции жаловались, что не удовлетворены тем, как доктора объясняют произошедшее. Лишь 15% пациентов предложили пройти консультацию у специалистов после случившегося, и только 10% врачей извинялись. Как результат, пациенты тяжелее переживают свой опыт, что нередко приводит посттравматическому синдрому или затяжной депрессии.
Донна Пеннер, пережившая всё это на себе, теперь сотрудничает с канадскими университетами для новых исследований. С её пробуждения на операционном столе прошло уже больше десяти лет, но оно безвозвратно повлияло на её душевное состояние. Порой её мучают панические атаки. Как считает женщина, это следствие того, что никто в больнице не был готов к такой ситуации — и именно это следует исправить.
Я хочу, чтобы врачи были готовы, потому что когда ситуация выходит из-под контроля, ты должен знать, как реагировать. Это критически важно для благополучия пациента.
Донна Пеннер
канадка, пережила интранаркозное пробуждение
«А больно не будет?» | Наука и жизнь
Такой вопрос часто приходится слышать любому врачу, имеющему отношение к хирургии. И нередко он сопровождается признанием: «Я операции не боюсь, мне наркоза страшно!»Операция кесарева сечения под спинальной анестезией. Обратите внимание на лицо мамы.
Один из самых первых американских настоящих наркозных аппаратов. Иллюстрация из книги «Анестезия», Ronald D. Miller and Lars I. Eriksson.
Cоветский наркозный аппарат. Кстати, очень неплохой для своего времени. Иллюстрация из книги И. С. Жорова «Общее обезболивание», 1964 г.
Рабочее место анестезиолога.
Современные калиброванные, термокомпенсированные испарители для изофлюрана и севофлюрана — летучих анестетиков.
Рабочий столик анестезиолога со всем необходимым.
Сечение позвоночника, поясняющее идею нейроаксиальной анестезии и разницу между спинальной и эпидуральной анестезией.
‹
›
Страхи и предрассудки больных — тема отдельная. А пока речь пойдёт об обезболивании.
«Наркоз (синоним: общее обезболивание) — состояние, вызываемое с помощью фармакологических средств и характеризующееся потерей сознания, подавлением рефлекторных функций и реакций на внешние раздражители, что позволяет выполнять оперативные вмешательства без опасных последствий для организма и с полной амнезией периода операции».
Что стоит за определением из медицинской энциклопедии? Прежде всего, это защита организма пациента от факторов хирургической агрессии. К слову сказать, профессиональный девиз анестезиологии — «Regens defendo» — означает «управляя, защищаю», а символ — корабельный штурвал.
Насколько эффективна эта защита и насколько опасна сама по себе?
Об эффективности анестезиологической защиты можно судить по тому, что в наше время противопоказаний к наркозу нет. Таким образом, вопрос: «Доктор, а мне разве можно наркоз?» или «А смогу я перенести наркоз?» — просто не имеет смысла. Для больного в любом состоянии и при любых сопутствующих заболеваниях всегда можно подобрать эффективную и безопасную анестезию. При экстренных ситуациях важно одно: чем раньше пациент попадёт в руки анестезиолога, тем больше у него шансов выжить.
Тем не менее наркоз — очень серьёзное и ответственное мероприятие, и риск умереть «от наркоза» существует. Для экстренных операций он оценивается как 1:200 000, а для плановых операций у сравнительно здоровых людей —1:500 000. Иначе говоря, риск погибнуть по дороге в больницу — из-за автомобильной аварии или упавшей на голову сосульки — гораздо выше риска умереть от наркоза при экстренной операции.
Самое занятное, что «наркоза» как такового не существует. Есть множество очень разных методов, общим для которых является выключение сознания пациента. В зависимости от состояния больного (понимая под «состоянием» возраст, пол, вес, наличие или отсутствие сопутствующих заболеваний, аллергических реакций либо непереносимости лекарств, отношение с курением, алкоголем или наркотиками, психический статус и ещё многое другое) анестезиолог подбирает то, что наиболее эффективно и безопасно именно для данного пациента.
Что главное в современном наркозе?
Какие задачи решает анестезиолог, «давая наркоз»? На первом месте — анальгезия, обезболивание. Именно боль — главное пугало в хирургии и главная реальная опасность. На втором — защита психики путём выключения сознания, то есть «сон». Больной не должен присутствовать на собственной операции. На третьем — расслаб-ление скелетной мускулатуры, мышечная релаксация. Когда мускулы напряжены или даже просто находятся в состоянии нормального тонуса, выполнение операции очень затруднено, если вообще возможно. Когда-то давно все эти цели достигались применением одного из веществ: закиси азота, этилового эфира или хлороформа.
При таком мононаркозе нарушения дыхания, ритма сердца, перепады артериального давления и ещё многие другие побочные эффекты почти сводили на нет защитную функцию наркоза и становились источником осложнений и даже причиной смерти. Наркоз из защитника превращался в коварного и опасного агрессора. Из тех, уже далёких времён и растут корни современных страхов. Кроме того, ингаляционный мононаркоз не позволял безопасно работать в грудной клетке. И вот почему. Лёгкие наполняются и опорожняются не сами по себе. Внутренняя поверхность каждой половины грудной клетки выстлана особой оболочкой — плеврой, переходящей внизу на купол диафрагмы — главной дыхательной мышцы и наружную поверхность лёгкого. Получается герметически замкнутая полость. При опускании диафрагмы и расширении грудной клетки (за счёт грудных мышц) в плевральной полости возникает отрицательное давление. Лёгкое как бы присасывается к плевре и расширяется. Теперь уже возникает отрицательное давление в самом лёгком, и туда через трахею устремляется воздух — происходит вдох.
При выдохе всё идёт в обратном порядке. Так вот, если герметичность плевральной полости нарушена (что неизбежно при любой попытке хирургического доступа к лёгкому), этот механизм дыхания ломается. Возникает грозное осложнение — пневмоторакс, при котором лёгкое спадается и перестаёт участвовать в дыхании. Пневмоторакс — состояние, опасное для жизни, а двусторонний пневмоторакс, безусловно, смертелен.
Да ладно бы только это! Повторюсь, что для успешной работы хирурга скелетные мышцы должны быть расслаблены, а значит, расслабляются и вспомогательные дыхательные мышцы — грудной клетки и брюшного пресса.
А если при этом движения диафрагмы ограничены? Скажем, диафрагма подпёрта раздутыми кишками, беременной маткой либо просто жирным пузом. При мало-мальски глубоком наркозе пациент умрёт от дыхательной недостаточности. Умрёт от наркоза. И умирали… во времена проволочно-марлевых масок.
Требовалось великое искусство: балансировать на острие ножа между необходимой для операции глубиной наркоза и способностью больного обеспечивать себя кислородом. Но у всякого искусства есть предел…
Многие проблемы наркоза решает искусственная вентиляция лёгких (ИВЛ). Благодаря ей стало возможно прямо и непосредственно управлять одной из важнейших жизненных функций! А хирурги получили доступ ко всему телу — и никаких «запретных зон»! Сильный организм или слабый, есть пневмоторакс или нет — дыхание обеспечено.
Казалось бы, чего проще: засунул в трахею трубку и качай туда воздух. Но всё оказалось не так просто.
Вам когда-нибудь крошка «не в то горло» попадала? И вы спокойно сидели, продолжая светскую беседу… А если не крошка, а резиновая трубка толщиной с палец?
И вот тут глубокий наркоз из врага становился союзником. Он подавлял защитные рефлексы, и организм спокойно терпел инородное тело в трахее, безропотно позволяя обеспечивать себя кислородом и избавлять от углекислого газа.
Эндо — внутри. Трахея — в переводе не нуждается. Эндотрахеальный наркоз открыл неограниченные возможности для хирургии и (трудно сказать, во сколько раз) уменьшил риск общей анестезии. Всё это хорошо и прекрасно, но… К тому времени, когда достигается необходимая глубина эфирного или хлороформного наркоза, регуляторные системы организма уже сильно дезорганизованы. Нарушается ритм сердечных сокращений, почти неуправляемо снижается артериальное давление (либо, наоборот, лезет куда-то под облака), бронхи ни с того ни с сего спазмируются, забиваются слизью, нервная система творит такое!..
В общем, до того, как пациент достигал требуемой для интубации (засовывания трубки в трахею) глубины наркоза, он свободно мог стать клиентом патолого-анатома.
Решение проблемы пришло из дебрей Амазонии. Когда изучили действие страшного кураре — яда, которым индейцы смазывали наконечники стрел, то поняли, что это ужасное оружие может стать спасителем миллионов жизней. И оно стало таковым.
Оказалось, что страшный кураре парализует скелетную мускулатуру. Его громоздкая молекула вклинивается в синаптическую щель (синапс — своего рода контактное устройство для передачи нервных импульсов с одной клетки на другую) между нервом и скелетной мышцей, прерывает поток импульсов из нервной системы, управляющий мышцей, и та парализуется, расслабляется.
Если такое безобразие учинит в джунглях намазанная кураре стрела, то даже легчайшая рана приведёт к смерти от паралича дыхательной мускулатуры и остановки дыхания. (На сердечную мышцу и на гладкую мускулатуру органов кураре не действует никак.) Но если поражённому отравленной стрелой проводить искусственное дыхание, молекулы кураре постепенно покидают синаптическую щель и работа мышц полностью восстанавливается. Разгадка действия кураре открыла воистину новую эру в медицине.
К её приходу всё было готово: средства отключения сознания и болевой чувствительности, инструменты и метод интубации трахеи, аппараты для искусственного дыхания.
С использованием кураре отпала необходимость долго и мучительно усыплять больного эфирной маской, достигая глубокого наркоза со всеми его неприятностями.
Достаточно было добиться простого отключения сознания, дать кураре внутривенно, на фоне полнейшего расслабления мышц ввести трубку в трахею, наладить управляе-мую вентиляцию лёгких…
И предоставить хирургу возможность работать в идеальных условиях. Итак, всплыл один из «китов» современной анестезиологии — мышечная релаксация. Произошло это в 1942 году, когда канадские врачи Гарольд Гриффит и Энид Джонсон впервые применили кураре для управляемой мышечной релаксации и открыли эру современного высокоэффективного и безопасного обезболивания.
Ушли в музеи страшные проволочно-марлевые маски. Современный наркозно-дыхательный аппарат обеспечивает проведение наркоза по любому известному методу в любом режиме управляемого или спонтанного дыхания любому больному: от недоношенного новорождённого до взрослого любых габаритов.
Из множеств испытанных за полуторавековую историю ингаляционных (вдыхае-мых) анестетиков в наше время широко применяются три: изофлюран, севофлюран и закись азота (которая тоже понемногу сходит со сцены). Место примитивной капельницы заняли испарители. Это точные, калиброванные устройства, способные обеспечивать концентрацию паров анестетика с точностью до десятых долей процента, независимо от температуры воздуха.
Аппарат устроен так, что сам себя контролирует, сравнивая заданные и реальные параметры вентиляции, и отслеживает соответствие задания исполнению. Кроме того, задаются предельные величины. При выходе за рамки допустимого аппарат сообщит об этом звуковым сигналом и выведет на экран нужную информацию. Состояние пациента контролирует анестезиологический монитор. Он способен отслеживать множество параметров организма (не помню случая, чтобы одновременно были задействованы все его возможности) и состав вдыхаемой и выдыхаемой газовой смеси (это ещё одна линия безопасности, частично дублирующая «секьюрити» наркозного аппарата).
Соответственно принятым ВОЗ стандартам обязательно отслеживаются: ЭКГ, артериальное давление, насыщение крови кислородом (пульсоксиметрия) и содержание углекислого газа в выдыхаемом воздухе (капнография). Без всего этого наркоз давать запрещено. Всё выводится в цифровой и графической форме на дисплей и хранится в памяти монитора.
В любой момент можно проверить, что было в каждую прошедшую минуту данного наркоза. При желании мониторы включаются в сеть, и тогда с центрального поста ответственный специалист имеет возможность отслеживать ситуацию в нескольких операционных и при необходимости вмешиваться в процесс.
О лекарствах
Уже упоминалось выше, что множество всяких веществ приходило и уходило из анестезиологической практики. Канули в Лету эфир, хлороформ, трилен и многое другое. Применяемые сейчас летучие анестетики безопасны, они не претерпевают в организме никаких изменений, а значит, не возникает продуктов, вредных или опасных для органов. Такая же судьба постигла средства для внутривенного наркоза. Их перечисление представляет сейчас только исторический интерес. Что осталось?
Пропофол — очень похож на молоко. Белая непрозрачная жидкость при внутривенном введении вызывает быстрый (на кончике иглы) и приятный сон. Очень хорош для детей. Малыши так удивляются, что в шприце молоко («сладкое, только для очень хороших детей»), что ведут себя спокойно. А если учесть, что пропофол — отличное противорвотное… Правда, снижает давление, что не всегда полезно.
На этот случай — этомидат. Брат-близнец пропофола. Давление не снижает совершенно, даже когда оно само норовит рухнуть. На вид от пропофола не отличить, главное — не перепутать, они отличаются по силе в 10 раз! У этомидата есть кое-какие минусы, поэтому сейчас ему готовят замену. И барбитураты не совсем ушли. Они защищают мозг при гипоксии (недостатке кислорода). Иногда это очень важно.
В особых случаях в дело идёт кетамин. Чудо фармации! Вот если бы он не вызывал расстройств психики (к счастью, кратковременных и полностью проходящих) у взрослых… Но это единственный противошоковый препарат, который сработает, если его просто ввести в мышцу. Анестетик поля боя и «Скорой помощи». Для детей, особенно с травмой, ничего лучше ещё не придумали!
Кураре давно не употребляется: у этого натурального продукта оказалось слишком много недостатков. Современные синтетические миорелаксанты лишены их напрочь, зато каждый из них имеет удобные особенности, а значит — препарат можно идеально подобрать именно для данного, вот этого самого больного. В волшебном столике анестезиолога есть всё, что нужно для управления организмом, когда он, организм, бросил руль и его несёт на рифы.
Regens defendo — управляя, защищаю
Старый коммунистический лозунг: «Всё во имя человека, всё для блага человека!» — в анестезиологии работает, как теперь принято говорить, однозначно.
Иногда хирургу бывает удобно, когда пациент остаётся в полном сознании или, скажем так, слегка обалдевшим, но не настолько, чтобы совсем не сотрудничать с врачом и утратить способность нормально дышать. Ведь множество операций и процедур совсем не требуют полного расслаб-ления мышц и управляемого дыхания.
Любая палка — о двух концах. Наркоз защищает организм, но он же сильно выводит его из равновесия. Когда внутренние резервы невелики (старики, ослабленные хронические больные и т.п.), восстановить это утраченное равновесие очень нелегко. Вот для таких ситуаций и применяются всевозможные виды частичной анестезии. Обойдя сложную профессиональную классификацию методов, разделим всю эту необъятность на три части:
местная анестезия;
проводниковая анестезия;
региональная, или, говоря по-научному, нейроаксиальная (нейро понятно, а аксис — ось).
Местная анестезия
Как следует из названия, это метод, при котором обезболивающее вещество (местный анестетик) действует на очень ограниченном участке — именно там, где производится разрез или другое болезненное воздействие.
Анестетик либо пропитывает ткани (инфильтрация), либо просто прикладывается к нужному месту (аппликация). В умелых руках местная анестезия может творить чудеса.
Но это — если в умелых. Когда-то местную анестезию применяли неоправданно широко, что причинило немало вреда.
При местной анестезии пациент обычно чувствует первый укол, а потом боль замещается ощущением распирания, напряжения — это легко переносимо. Ещё через короткое время — остаётся своеобразное «что-то делают», но не больно.
При некоторых операциях на мягких тканях, вроде удаления небольших опухолей, при обработке ран, не проникающих в полости, при удалении поверхностно расположенных инородных тел — словом, в «малой хирургии» — местная анестезия во всех отношениях хороша, безопасна и вполне эффективна.
Совершенно неприменима она только в случаях панического настроя больного, при аллергии на местный анестетик (самый аллергенный — новокаин, наименее — лидокаин).
Очень ограниченно применение местной анестезии у детей.
Проводниковая анестезия
Когда нужно «выключить» определённый участок, а инфильтрация неприменима (это операции на костях, глазах и тому подобных органах и частях тела, куда местный анестетик не накачаешь), используется проводниковая анестезия.
Представьте здание, освещённое множеством лампочек в разных комнатах и закутках. Часть помещений надо затемнить. Можно бродить по комнатам и по одной выкручивать лампочки. Можно вырубить главный рубильник — аналогия наркоза. А можно найти распределительные щитки и аккуратненько обесточить на расстоянии именно те помещения, где должно быть темно.
Вот именно так и делают анестезиологи и сами хирурги. Из анатомии отлично известно, какие нервы обеспечивают чувствительностью те или иные участки тела и как они идут там, в глубине. Вот там, на почтительном расстоянии от будущего операционного поля, к нерву подводят весьма умеренную порцию местного анестетика.
Но! Всегда существует шанс промахнуться и не заблокировать нужный нерв. Или поранить нерв иглой, что намного хуже. Или поранить кровеносный сосуд, что тоже не сахар. Поэтому проводниковая анестезия применяется не так часто, как надо бы, исходя из её замечательных достоинств. Положение изменилось в последние годы, когда стали использовать специальные инструменты. Это изолированные (кроме самого кончика) иглы и электронейростимуляторы. Подавая на иглу слабенькие электрические импульсы, можно достаточно точно определить её положение относительно нерва.
Другое новшество — ультразвуковой сканер. На экране этого прибора видны все нужные анатомические структуры: сосуды, нервы, связки и сама игла. Сочетание электронейростимуляции с ультразвуком обеспечивает почти стопроцентную эффективность.
Понятно, когда неприменима провод-никовая анестезия: у детей, у больных с паническим настроением, при отсутствии перечисленного оснащения и умеющего им пользоваться персонала. Правда, у детей и боязливых взрослых можно (и нужно!) проводить блок в конце операции под наркозом. Потом долго нет никакой боли. Иногда в том месте, где проводилась блокада, оставляют тонюсенькую (0,8 мм) трубочку и по ней добавляют местный анестетик по мере надобности в течение нескольких дней. Получается уже абсолютно безболезненная хирургия.
Региональная анестезия
Речь пойдёт о спинальной и эпидуральной анестезии. Как известно, чувствительность всего тела (кроме лица) обеспечивается нервами, идущими из спинного мозга. Каждый спинно-мозговой нерв образуется от слияния двух корешков, передающих чувствительные и двигательные сигналы. Тело вполне реально разделено на сегменты соответственно иннервации (обеспечению чувствительности соответствующим нервом).
Позвоночный столб состоит из 7 шейных, 12 грудных и 5 поясничных позвонков и заканчивается крестцом и копчиком. Спереди находятся массивные тела позвонков, а отростки формируют позвоночный канал, проходящий от первого шейного до последнего крестцового позвонка. Изнутри в позвоночном канале располагается длинный мешок (скорее, чулок), образованный мозговыми оболочками. Мешок этот заполнен особой жидкостью — ликвором, в которой плавает спинной мозг. Он начинается от первого шейного позвонка и заканчивается на уровне промежутка между первым и вторым поясничными позвонками.
Анатомически спинной мозг поделён на поперечные сегменты соответственно числу позвонков. От каждого сегмента справа и слева отходят спинно-мозговые нервы, покидающие позвоночник через боковые отверстия. Но спинной мозг короче позвоночника! И поэтому ниже первого поясничного позвонка нервы спускаются вниз и выходят через «свои» отверстия, соответствующие номеру сегмента. Свободно плавающий в ликворе пучок нервов образует так называемый конский хвост.
Вот именно этот замечательный факт, что спинной мозг заканчивается достаточно высоко, делает возможной безопасную региональную (она же — нейроаксиальная) анестезию. Все манипуляции выполняются ниже второго поясничного позвонка. (Только в особых, достаточно редких случаях — выше.) Между твёрдой мозговой оболочкой (по-латыни Dura mater) и связками позвоночника находится заполненное жиром пространство. Самое широкое место — 4 мм — аккурат в поясничном отделе. Приставка epi по-латыни означает «над…». Над «дура матер» (анатомическое образование — твёрдая оболочка) — эпидуральное. По пути из спинного мозга наружу нер-
вы обязательно проходят через это самое эпидуральное пространство. Если в него напустить местный анестетик, он непременно заблокирует нервы. Что и имеет место в действительности. Впервые спинальную анестезию в том виде, как она известна сейчас, применил знаменитый немецкий хирург Август Бир в 1897 году. В качестве местного анестетика он использовал кокаин, который вводил непосредственно в заполненную ликвором полость специально для этого изобретенной им иглой.
Эпидуральная анестезия впервые была описана в 1921 году испанцем Фиделем Пейджесом и независимо от него — либерийцем Ахиллом Доглиотти в 1931 году. Довольно долго региональная анестезия применялась не так уж широко: кокаин приводил к серьёзным осложнениям. И риск инфекций был велик. А инфекция в герметической полости с таким нежнейшим содержимым — это ужасно и в наше время, а тогда, до антибиотиков… Положение резко изменилось, когда были синтезированы новые местные анестетики: новокаин, ксилокаин, тримекаин, бупивакаин… Потом пришли к идее одноразового инструментария. И дело пошло!
Спинальная анестезия делается очень просто. Больного укладывают на бок и просят свернуться калачиком (поза эмбриона) или сесть и максимально согнуться. Важно, чтобы спина была максимально согнута — остистые отростки позвонков расходятся, как меха гармошки, открывая более удобный доступ.
Тоненькой иголочкой врач делает местную анестезию в промежутке между вторым-третьим или третьим-четвёртым поясничными позвонками (это ощущается как легчайший укол) и проводит длинную иглу глубже, проникая через связки и оболочки. В какой-то момент он чувствует «провал в пустоту» и останавливается, а из иглы начинает очень медленно выходить прозрачная жидкость. Убедившись, что попал куда надо, врач вводит через иглу раствор местного анестетика. Для операции кесарева сечения, к примеру, нужно около двух миллилитров 0,5%-ного раствора маркаина. Игла извлекается. Всё. Этого достаточно, чтобы обезболить всю нижнюю часть тела на пару часов.
Эпидуральная анестезия немного сложнее. Из того же самого доступа надо попасть в очень узкое эпидуральное пространство и провести туда катетер: трубочку из особого пластика (полиэфир-блок-амид) толщиной всего 0,8 мм. Для этого разработана специальная игла Туохи.
Эпидуральная анестезия получила широчайшее распространение. Главное достоинство в том, что её можно продлевать неограниченно долго. По мере надобности по катетеру добавляется местный анестетик, и пациент не страдает от боли, сохраняя ясное сознание и двигательную активность, что иногда становится важнейшим фактором выздоровления. Недостаток эпидуральной анестезии — её некоторая «медлительность» — ждать наступления эффекта приходится от 10 до 20 минут — и не стопроцентная эффективность.
Спинальная анестезия срабатывает очень быстро — за считаные минуты — и очень эффектно обрывает боль. Занятно наблюдать выражение на лице пациента — величайшее удивление. Вот только что глаза на лоб лезли от дикой боли… И вдруг — полнейший покой и приятное тепло в ногах.
Продлить спинальную анестезию тоже можно, но этого обычно не делают — достаточно велик риск. Поступают иначе: совмещают спинальную и эпидуральную анестезию.
Таким образом, решаются сразу обе задачи: быстрота и надёжность анестезии и возможность продлить её на любой разумный срок. С тех пор, как появились одноразовые наборы для региональной анестезии, ушли в прошлое инфекционные осложнения — самое страшное при этом виде обезболивания. Разумеется, тщательно соблюдаются все мыслимые предосторожности в отношении асептики. К достоинствам эпидуральной анестезии следует отнести её управляемость. Можно, регулируя концентрацию и скорость подачи анестезирующего раствора, добиваться обезболивания любой нужной глубины и уровня (высоты безболезненной зоны) — от ног до грудной клетки. Мало того, у пациента есть возможность самостоятельно управлять своей анестезией. В руки ему даётся дистанционный пульт с одной-единственной кнопкой. В то время как аппарат подаёт раствор согласно введённой программе, он может, нажав кнопку, получить внеочередную порцию.
В программе есть ограничения на исполнение требований. Я обычно говорю пациенту: «Жми, когда хочешь, а получишь, когда можно». Разногласий не бывает. Напротив, уверенность, что самочувствие в собственных руках, приводит к значительно меньшему расходу анестезирующих веществ. Совершенно рутинная практика — сочетание наркоза и эпидуральной анестезии на одной операции.
После пробуждения от наркоза анестезия продолжается — хирургия получается совершенно безболезненной. Противопоказаний к региональной анестезии очень немного. На первом месте — отказ пациента. Далее следуют инфекционные заболевания кожи в месте предполагаемой манипуляции, нарушения свёртываемости крови, сепсис… На интенсивность родовой деятельности региональная анестезия не влияет никак. Продолжительность родов не меняется. Зато если возникают акушерские проблемы, они и устраняются просто и безболезненно: добавка анестетика создаёт идеальные условия для совершенно безболезненных манипуляций. А если возникает необходимость в срочной операции, то, по сути, уже всё готово: анестезиолог добавляет более концентрированный раствор — и вперёд, к счастью материнства.
«Наука и жизнь» об обезболивании:
Персианинов Л. Обезболивание электричеством. — 1976, № 2.
Прозоровский В. Механизмы наркоза. — 2003, № 1.
почему не нужно бояться анестезии
Часто получается так, что уходу за лицом мы посвящаем много времени, а о шее заботимся недостаточно, в то время как она требует не менее пристального внимания. Что же делать, когда проблемы уже стали очевидными?
Светлана Суровых,
@dr.svetlana_surovykh
к. м. н., пластический хирург, челюстно-лицевой хирург, преподаватель кафедры пластической и челюстно-лицевой хирургии РМАНПО, кафедры косметологии РМАНПО, действительный член РОПРЭХ, член МООСБТ, тренер международного уровня по тредлифтингу, инъекционным технологиям, ботулинотерапии
Дряблость, морщины, двойной подбородок — возрастные изменения могут появиться на шее раньше, чем в остальных зонах, и даже довольно ярко контрастировать с кожей лица. Почему, как правило, именно так и случается? «В нашем организме с возрастом происходят изменения, которые ухудшают качество кожи, — объясняет Светлана Суровых. — Уменьшается количество коллагена, снижается его качество и вместе с этим тургор кожи. Также ухудшается выработка себума, в результате чего кожа теряет защищенность и легко повреждается.
При этом надо учитывать, что шея – это участок, который соединяет тело с головой. И как любая зона, которая что-то соединяет (сгиб, шарнир), она постоянно подвергается максимально интенсивному воздействию. Мы можем не двигать телом, но поворачивать голову, — и в этом участвует шея. Мы можем сидеть неподвижно, но поворачивать корпус, — и в этом тоже участвует шея. Она задействуется во многих движениях, поэтому нагрузка падает в том числе и на кожу шеи.
Кроме того, ухудшаются опорные функции костных структур, ослабевает связочный аппарат лица, поддерживающий ткани, поэтому постепенно они спускаются сверху вниз. В результате в нижней трети лица и на шее образуется их избыток. Скопившиеся мягкие ткани деформируют контуры нижней челюсти и шеи.
С возрастом изменениям подвергается и подкожно-жировая клетчатка. Меняются ее объемы в разных зонах нашего тела. Так, например, в области лба и висков, а также в зоне глазных орбит она уменьшается. Или если у девушек в 18 лет щечки кругленькие, то в возрасте 35-40 лет таких щечек уже не бывает (конечно, речь здесь не о лишнем весе). То есть объем поверхностной подкожно-жировой клетчатки в верхней и средней трети лица уменьшается, а в нижней трети увеличивается. Особенно это становится заметным, если есть жировая ловушка в подподбородочной области — второй подбородок. Там жировые накопления увеличиваются даже при нормальном весе. Снижение тургора кожи дает провисание и деформацию в этой зоне и области шеи в том числе. Избыточные ткани и жир, конечно, портят внешний вид».
Развенчаем мифы
Иногда некоторые изменения во внешности, которые мы не можем себе объяснить, обрастают различными мифами. Так, например, многие считают, что один из признаков старения шеи — появление так называемых «колец Венеры», круговых горизонтальных морщин-полосок. Однако это не совсем так.«Кольца Венеры, на самом деле, есть у нас с самого рождения, — говорит Светлана Суровых. — Это линии, по которым внутри кожа прикрепляется к более глубоким тканям. То есть это связочный аппарат, который проходит от глубоких тканей к поверхностным слоям. Если обратить внимание, то у некоторых новорожденных детей есть на шее такие милые перетяжки. У кого-то эти особенности выражены в большей, у кого-то в меньшей степени. Поэтому даже в молодости эти полосы могут проявляться достаточно ярко. С возрастом тургор кожи снижается, теряющие эластичность связки растягиваются. Соответственно, поверхностный слой кожи смещается, эти связки (более жесткие, чем кожа) натягиваются, и кольца становятся более заметными. В итоге, когда подкожно-жировая клетчатка изменяет объем, плюс смещаются поверхностные ткани шеи, — налицо углубление связочных полос и их большая визуализация».
Казалось бы, еще более непонятная ситуация со мнением, что шея с годами будто становится короче… «Я бы не говорила, что это так очевидно и бросается в глаза, — продолжает Светлана Суровых. — Но поскольку меняется не только скелет лица, но и тела, мы можем заметить, что со временем даже рост становится меньше. Однако это касается определенной возрастной группы, никак не среднего возраста. Если человек сутулится, принимает неправильные позиционные положения, конечно, шея может меняться. Плюс еще с возрастом меняются пропорции, то есть человек становится немножко толще, шире, поэтому пропорционально шея кажется короче. Ведь если девушка носила 42-46-й размер одежды, а потом – 50-й, соотношение частей ее тела изменяются. Но если человек держится прямо, то шея по своей высоте сильно не будет меняться, может быть, только в глубокой старости».
Оперативный путь
Если из-за возрастных изменений шея стала выглядеть непривлекательно, что может предложить нам эстетическая медицина? «Сначала с этим работают косметологи, — поясняет Светлана Суровых. — Всевозможными методами они стараются улучшить качество кожи на шее до какого-то времени. Конечно, это не так просто, потому что шея — зона максимальной нагрузки и быстро «изнашивается». Опять-таки многие ухаживают за кожей лица, но, к сожалению, забывают о зоне шеи и декольте.Пластическая хирургия может предложить лифтинг шеи, который позволяет переместить и устранить избытки кожи. Кроме того, надо принимать во внимание, что с возрастом меняется качество платизмы — подкожной мышцы шеи. Появляются тяжи (длинные вертикальные морщины), которые при мимике и повороте головы становятся очень заметны. Плюс, угол между подбородочной частью и шеей становится более тупым. Поэтому пластические хирурги работают с платизмой, перешивая ее, улучшая ее состояние и убирая избытки кожи.
Если также есть лишние жировые отложения в этой области, то, как правило, сначала устраняют их с помощью липосакции, а затем, если необходимо, работают с кожей. Если, кроме двойного подбородка, плохое качество кожи, то одной липосакции будет недостаточно, — жир уйдет, а избытки кожи останутся и будут провисать. Поэтому их перемещают и фиксируют. Это называется пластика шеи».
Пластику шеи проводят под общим наркозом. Разрез выполняют перед ухом, огибая его мочку, за ухом, затем уходя в волосистую часть головы. Внешне разрезы не будут видны, так как в этой области, обычно, у всех людей есть складочка, а рубцы очень тонкие и они не заметны.
Гендерные особенности
Пластическая операция для омоложения зоны шеи не имеет каких-либо специальных требований, однако у нее есть гендерные особенности. «Нюанс заключается в том, что у мужчин разрезы должны быть очень короткие, — поясняет Светлана Суровых, — значительно короче, чем хотелось бы, ведь мужчины коротко стригутся либо вовсе не имеют волос, и поэтому возможностей спрятать швы у них гораздо меньше, чем у женщин. Тем не менее это возможно.Кроме того, если мужчина совсем пожилой или носит бороду, то есть возможность выполнить разрез по центральной линии (под подбородком, в зоне кадыка), а не сбоку. Вообще особенность старения мужчин в том, что у них больше провисает центральная линия шеи, а у женщин проблема чаще в боковой зоне. Поэтому мужчинам не требуется сложная операция, достаточно иссечь кожу спереди. И поскольку борода часто закрывает эту область, то это хорошая возможность скрыть рубцы.
Надо сказать, что среди мужчин очень популярна эта операция, потому что она улучшает не только состояние шеи, но и контур лица, и в какой-то мере решает вопрос фейслифтинга. Мужчины не так требовательны к своей внешности, поэтому могут останавливаться и на этом».
Будем заодно
Сейчас есть тенденция совмещать сразу несколько операций одновременно, что не только выгоднее, но и бережет здоровье: один реабилитационный период, один наркоз. «Золотой стандарт — это сочетание пластики шеи и пластики лица, — говорит Светлана Суровых. — Как правило, если шея требует коррекции, то и лицо тоже. Кроме того, точно такой же разрез, который выполняют при пластике шеи, делают и при фейслифтинге, поэтому нет смысла выполнять их отдельно. Конечно, речь здесь идет не о реконструкции или специальных операциях, а о возрастных изменениях и эстетике».
В 99 % случаев пластику шеи сочетают с фейслифтингом.
Без проблем
«Реабилитация после пластики шеи проходит по классическому сценарию, как и, например, фейслифтинг, — продолжает Светлана Суровых. — Следует выполнять рекомендации врача, носить компрессионное белье, это позволяет быстрее восстановиться и получить хороший результат. Отдельно для шеи белья нет, оно надевается на лицо и одновременно фиксирует шею. Невозможно человека представить, как конструктор – шея отдельно, лицо отдельно – все взаимосвязано. Поэтому повязка одевается на лицо и плотно облегает шею, для того чтобы кожа, которую переместили и зафиксировали в новом положении, правильно легла и немножко сократилась после операции.В своей практике я сочетаю и хирургию, и аппаратное воздействие: обрабатываю поверхность кожи специальным лазером во время операции, чтобы улучшить тургор кожи. Она на шее нежная и не очень хорошо сокращается. Я связываю эту особенность с тем, что задача этой части — подвижность и растяжимость, поэтому дополнительно применяю лазерное воздействие.
Также очень важный аспект при выполнении любых пластических операций — курит человек или нет, и если курит, то сколько. Дело в том, что курение резко ухудшает микроциркуляцию и значительно тормозит заживление кожи. Поэтому если человек много курит, то иногда мы на операцию не берем — есть риск очень плохого заживления».
Эффект от пластики
Профессионально выполненная пластическая операция, как правило, дает оптимальные и длительные результаты. Однако большое значение имеет и то, когда она сделана и в каком объеме. «Если проведен фейслифтинг, платизмопластика, коррекция жировых пакетов под шеей и рефиксирована кожа, то этого хватает на очень долгое время, потому что избытки кожи набираются с годами, — убеждает Светлана Суровых. — Если же проведена небольшая манипуляция, например, убрали излишки подкожно-жировой клетчатки и чуть скорректировали платизму спереди, а с боков ничего не делали, то, скорее всего, в ближайшем будущем понадобится повторное вмешательство.Пластику шеи можно повторять при необходимости. Например, после резкого похудения провисли ткани (с возрастом они хуже сокращаются) или качество кожи значительно ухудшилось. Конечно, многое зависит от образа жизни, от того публичный это человек или нет и высокие ли у него требования к внешности».
Наиболее часто хирургическую коррекцию шеи проводят в период с 40 до 65 лет.
Общие страхи — ASA
Люди боятся самых разных вещей в жизни, особенно тех, которых они не понимают. Многие люди боятся анестетиков — отсюда и причина создания этого сайта! Многие опасения по поводу анестезии возникают из-за фрагментов неполной информации или из сенсационных сообщений прессы. Фактически, все они имеют под собой основу, но их необходимо объяснять в контексте и подробно. Вам будет уместно обсудить ваши опасения по любому из этих вопросов со своим анестезиологом.
Это очень распространенный страх. Некоторые пациенты борются с этим, выбирая региональную или местную анестезию и обходясь без седативных препаратов во время операции или процедуры. Другие пациенты, которым требуется общий наркоз, предпочитают не принимать никаких премедированных или седативных средств перед наркозом, чтобы они могли контролировать состояние как можно дольше.
Возможно, лучший способ справиться с этим страхом — подумать о том, почему вы обеспокоены. Часто пациенты опасаются того, что они могут сказать или сделать в бессознательном состоянии то, что может их смутить.Вы должны быть уверены, что пока вы без сознания, вы не можете говорить или двигаться, а персонал больницы и клиники — это профессионалы, обученные обращаться с пациентами с достоинством и уважением. Некоторые пациенты боятся умереть во время наркоза или не проснуться. Однако вероятность того, что что-то подобное произойдет под действием анестетика, очень мала.
«Сумеречный сон» — средство притупления сознания седативными и болеутоляющими препаратами для выполнения незначительных процедур. К ним относятся удаление кожных повреждений, зашивание порезов, обследование желудка или кишечника (эндоскопия) и некоторые рентгеновские процедуры, при которых длинные катетеры вводятся в артерии и вены.
Другое название сумеречного сна — «седация при сознании». Цель методики — дать достаточно седативных и болеутоляющих средств, чтобы пациент был спокойным, но не настолько, чтобы пациент терял сознание. Уровень сознания контролируется оператором или хирургом, постоянно разговаривающим с пациентом, который должен быть достаточно сознательным, чтобы отреагировать. Если пациент не может ответить, это указывает на то, что уровень седации слишком глубок и есть риск проблем с дыханием.
Если процедура сложная по своему характеру, как при крупной косметической операции, или если вероятна потеря сознания, то должен присутствовать анестезиолог, который позаботится исключительно о пациенте. После этого хирург или оператор может сконцентрироваться на процедуре.
Нет, у вас не может быть «аллергии на анестезию», потому что анестетик состоит из 15 различных препаратов. Часто фраза «аллергия на анестезию» используется для описания побочного эффекта анестетика, такого как сильная тошнота, рвота, возбуждение, двоение в глазах, боли в мышцах и т. Д.Это не аллергия, а преувеличение некоторых общих побочных эффектов анестезии или хирургического вмешательства. Вы все равно должны сообщить об этих жалобах своему анестезиологу, который может принять дополнительные меры, чтобы попытаться свести их к минимуму.
Однако у вас может быть аллергия на один из препаратов, используемых в качестве анестетика, и наиболее вероятным препаратом, вызывающим реакцию, является миорелаксант. Современные миорелаксанты действуют реже, чем ранее применяемые препараты.
Часто обвиняют местные анестетики.Реакции возможны, но встречаются редко. Чаще всего термин «аллергия» применялся к обмороку, наблюдаемому после того, как стоматолог ввел местный анестетик. Фактически, реакция обычно представляет собой комбинацию беспокойства и использования адреналина, смешанного с местным анестетиком, чтобы продлить ее действие. Это действительно означает, что была аллергическая реакция на адреналин.
Обычно описывается аллергия на морфин, петидин или другие обезболивающие, но, опять же, настоящая аллергия встречается редко.Часто пациенты используют термин «аллергия» для обозначения рвоты после приема лекарств. Это частый побочный эффект, который обычно не является признаком аллергической реакции. Продукты крови и латексная резина (присутствующие в некотором оборудовании в операционной) могут спровоцировать аллергические реакции.
Антибиотики могут вызывать аллергические реакции, и ваш анестезиолог должен знать подробности любых предыдущих реакций. Рвота и боль в животе являются частыми побочными эффектами и обычно не означают, что у вас аллергия.Возникновение дрожжевого разрастания или молочницы (во рту или влагалище), лихорадка и неспособность вылечить инфекцию также не являются истинными аллергическими реакциями.
В целом аллергические реакции возникают редко. Также важно отметить, что аллергия на лекарства не передается в семье. Аллергические реакции вызваны наличием антител против определенного соединения. Существование антител иногда можно предсказать на основании предыдущей реакции пациента — например, отека и крапивницы после введения антибиотика.Таким образом, анестезиологу необходимо знать о прошлых реакциях, даже если те же лекарства не будут использоваться. В очень редких случаях во время анестезии может возникнуть аллергическая реакция без предварительной реакции или предупреждения.
Все анестезирующие препараты действуют, если их вводить в дозе, соответствующей пациенту. Однако следует понимать, что реакция пациентов на анестетики различна и зависит от возраста, пола, веса и степени заболевания. Ваш анестезиолог учитывает все эти факторы при расчете необходимых вам доз лекарств.
Людям, употребляющим много алкоголя, могут потребоваться большие дозы анестетиков. Это потому, что ферменты в печени, которые перерабатывают алкоголь и другие лекарства, могут быть чрезмерно активными. Очень толстым пациентам обычно требуется больше обезболивающих, поскольку жир действует как губка, вытягивая лекарства из крови и мозга.
Пациенты крайне редко разговаривают под наркозом. Некоторые пациенты немного разговаривают, теряя сознание. Один анестетик (тиопентон натрия или пентотал) был широко известен как «лекарство правды» и использовался в малых дозах для извлечения информации.Люди разговаривали после того, как им дали небольшое количество этого препарата, так же, как некоторые люди говорят после нескольких глотков алкоголя. Однако доза пентотала, необходимая для анестезии, намного больше, и временной интервал между приемом препарата и переходом в глубокое бессознательное состояние редко превышает несколько секунд.
Пациенты не разговаривают во время анестезии, когда они без сознания, но нередко они делают это во время выхода из наркоза. Первое, что спрашивает большинство людей, — это «Когда вы собираетесь начать?» После этого разговор обычно касается окружения или некоторого дискомфорта, и часто об этом не помнят.Иногда пациенты ругаются или говорят о других вещах, которые обычно вызывают у пациента некоторое смущение. Медсестры, работающие в палате восстановления, обучены в это время проявлять максимальную осмотрительность.
Неконтролируемое опорожнение кишечника во время анестезии случается редко, за исключением младенцев. Вам не нужно делать клизму или лекарства для очистки кишечника, если только ваш хирург специально не назначит их. Если да, то это потому, что вам предстоит операция на кишечнике или рядом с ним.
Неконтролируемое опорожнение мочевого пузыря может произойти во время анестезии, но этого не должно произойти, если вы опорожняете мочевой пузырь незадолго до посещения операционной. Если вы обычно принимаете жидкую таблетку или мочегонное средство, например, для контроля умеренно высокого кровяного давления, посоветуйтесь со своим анестезиологом, следует ли вам принимать это лекарство утром в день операции. Некоторые анестезиологи считают, что лучше не принимать жидкую таблетку, чтобы у их пациента меньше шансов беспокоиться из-за переполненного мочевого пузыря до или после операции.
Почти все пациенты получают некоторое количество жидкости внутривенно во время анестезии и операции. Это относится даже к пациентам, которым проводятся процедуры под местной анестезией, такие как удаление катаракты. Однако и анестезиологи, и хирурги заметили, что пациентам трудно лежать спокойно, если у них полный мочевой пузырь. По этой причине анестезиологи могут попытаться ограничить количество жидкости, которую получают пациенты с катарактой.
Другие операции требуют, чтобы пациентам вводили большие объемы жидкости и крови внутривенно.Часто этим пациентам вставляют катетер в мочевой пузырь, обычно сразу после индукции анестезии. Если мочевой пузырь не опорожняется, это может способствовать повышению артериального давления у пациента в палате восстановления.
Как правило, рекомендуется оставлять зубные протезы на хранение у родственника или медсестры на время анестезии и операции. Если ваши зубные протезы смещаются, существует вероятность того, что анестезиолог не сможет очистить дыхательные пути или провести эндотрахеальную трубку в голосовой аппарат (гортань).Если вам предстоит операция или процедура на носу, рту или легочных проходах, ваш хирург может пожелать, чтобы вы удалили зубные протезы. Также существует вероятность того, что ваши зубные протезы могут упасть (и сломаться) или потеряться, если они были удалены, когда вы были без сознания в операционной.
Иногда анестезиологи просят своих пациентов оставить протезы, особенно если они подходят. Анестезиологу будет проще поддерживать проходимость дыхательных путей с установленными зубными протезами.Кроме того, если вам делают процедуру в рамках регионарного блока или под контролем анестезиолога, вы можете оставить свои зубные протезы. Однако, сделаете ли вы это или нет, будет зависеть от вашего анестезиолога.
Остановка сердца может происходить и случается иногда во время анестезии, но, опять же, редко в результате действия анестетика. Есть несколько причин, включая передозировку анестетиков, низкое кровяное давление и недостаточную доставку кислорода. В редких случаях использование суксаметония, миорелаксанта, было связано с заметным замедлением сердечного ритма до такой степени, что у пациента не наблюдалось сердцебиения.Это замедление может наблюдаться как у детей, так и у взрослых. Обычно частота сердечных сокращений снова быстро увеличивается после приема лекарств (атропина) для ее увеличения.
Следует отметить один важный момент. За исключением замедления сердечной деятельности из-за суксаметония, остановка сердца редко возникает внезапно. Хотя низкая частота сердечных сокращений достоверно не указывает на то, что сердце вот-вот остановится, остановка сердца не часто происходит без предупреждающих знаков. Эти признаки обнаружит анестезиолог, наблюдая за пациентом.
Крайне маловероятно, что вы проснетесь во время общей анестезии, но возможно. Были описания пациентов, которые могут вспомнить события, произошедшие во время операции, когда они явно находились под наркозом. Это воспоминание называется осознанием. Поскольку глубина сознания меняется, есть диапазон того, что запоминается. Наиболее частые воспоминания краткие, расплывчатые, без боли и связаны с периодом в самом начале или в конце анестезии.Некоторые пациенты вспомнили голоса или другие звуки; несколько запоминающихся звуков плюс прикосновение; и очень, очень немногие имеют полное ощущение процедуры. Эти пациенты были явно в сознании во время операции, не могли двигаться из-за воздействия миорелаксантов и испытывали сильную боль.
Некоторые процедуры несут больший риск осведомленности, чем другие. К ним относятся кесарево сечение (когда количество анестетика остается на низком уровне, чтобы не повлиять на ребенка) и операции при травмах.
Однако теперь анестезиологи признают, что пациенты могут осознавать незначительные внешние признаки боли или дистресса. Хотя изменения частоты сердечных сокращений и артериального давления являются двумя переменными, используемыми анестезиологами для изменения глубины анестезии, пациент может знать об этом без каких-либо изменений в этих измерениях.
Современная анестезия требует пристального внимания к дозам вводимых лекарств. Также важен постоянный мониторинг многих переменных, включая аспекты реакции каждого пациента и концентрации вдыхаемых анестезирующих газов.Некоторое представление о глубине анестезии теперь можно измерить с помощью недавно выпущенного монитора — BIS (Bispectral Index Monitor).
Трудно отличить воспоминания пациента о периодах непосредственно до и после анестезии от воспоминаний возможного осознания. Некоторые пациенты могут жаловаться на сны, которые могут означать, а могут и не означать, что они осознали. Другие пациенты могут полагать, что они были без сознания в течение многих часов после операции, пока не дойдут до своей палаты в палате, и все же смогут описать события из комнаты восстановления
Пациенты, которые страдали от осознания, могут быть не в состоянии описать, что произошло, но они очень расстроены.Реакции могут включать кошмары, бессонницу и другие нарушения сна, беспокойство, панические атаки и депрессию. Некоторые пациенты сообщали, что считали себя сумасшедшими, как и родственники, друзья и даже семейный врач. Объяснение того, что, вероятно, произошло, является первым шагом в помощи этим пациентам в преодолении серьезного психологического стресса и травм, которые некоторые получили из-за того, что никто не поверил, что они бодрствовали во время процедуры.
После этого вы «проснетесь», если только не возникнет серьезных осложнений, связанных с операцией или анестезией, или с каким-либо основным заболеванием.Некоторым пациентам дают седативные и болеутоляющие средства, которые удерживают их в состоянии седативного эффекта даже после выхода из наркоза. Эти препараты не мешают вам проснуться. Неспособность прийти в сознание является признаком повреждения мозга и может быть следствием прямого воздействия операции на мозг, недостатка крови или кислорода в мозгу или серьезного химического нарушения в организме, например, очень низкой функции щитовидной железы. . Обычно считается, что вероятность такого осложнения равна риску смерти во время анестезии, то есть очень мала.
Ваш анестезиолог постоянно следит за вашим кровяным давлением и количеством кислорода в крови. Это необходимо для обеспечения достаточного поступления кислорода в мозг и все другие органы. Чаще всего повреждение головного мозга происходит из-за прерывания запланированной подачи кислорода, например, неправильного размещения дыхательной трубки в пищеводе, а не в дыхательном горле, или нераспознанного случайного отключения аппарата ИВЛ. Текущий мониторинг углекислого газа (с помощью капнографии в конце выдоха) и кислорода (с помощью пульсоксиметрии) предназначен для более быстрого выявления проблем и предотвращения осложнений.Ваш анестезиолог также готов справиться с последствиями хирургических проблем, такими как внезапная или большая потеря крови.
В редких случаях пациенты, просыпающиеся от анестезии, делают любовные заигрывания или высказывания в адрес своих врачей и медсестер. Это может привести к замешательству (если пациент вспомнит, что он или она сказал) или потенциальному судебному разбирательству или даже уголовному преследованию (если пациент действительно считает, что сексуальное нарушение имело место).
Следует, однако, отметить, что жалобы на предполагаемые сексуальные нарушения после анестезии не относятся к какому-либо одному лекарству.Подобные утверждения можно найти в самых ранних описаниях анестезиологической практики более ста пятидесяти лет назад. Этот тип поведения возникает из-за временной потери некоторых запретов, в отличие от того, что иногда наблюдается при алкогольном опьянении. Медсестры отделения восстановления хорошо осведомлены о возможности таких реакций. Они обучены реагировать так, чтобы никого не смущать.
Риск инсульта или повреждения части мозга встречается еще реже, чем повреждение всего мозга.Инсульт возникает при снижении притока крови к части мозга из-за закупорки сосуда сгустком, воздушным пузырем или кровотечением. Некоторые пациенты подвержены большему риску, чем другие, например, пациенты, перенесшие операцию на сердце. Пациентам, недавно перенесшим инсульт или нарушение мозгового кровообращения (ЦВА), вероятно, не следует подвергать плановые операции (не связанные с их мозгом или кровеносными сосудами шеи) в течение нескольких недель. К сожалению, если пациент перенес инсульт во время операции, риск смерти в результате инсульта высок.
Вопреки слухам, нет никаких научных доказательств того, что анестетики токсичны для человеческого мозга. Если у пациента обнаруживается послеоперационное повреждение головного мозга, то это, вероятно, связано с операцией (например, с использованием аппарата искусственного кровообращения) или с каким-либо основным заболеванием (например, сгустком крови). Роль анестетика в повреждении головного мозга связана с недостатком кислорода, как правило, из-за некоторых проблем с дыханием, а не из-за прямого воздействия анестетиков.
Это частый вопрос, особенно от беременных. Нежелательные эффекты эпидуральной анестезии варьируются от легких до серьезных. Общие побочные эффекты включают:
- Чувство слабости или тяжести в ногах: это эффект местного анестетика и зависит от того, какие нервы (и сколько) заблокированы, а также от силы используемого раствора местного анестетика.
- Падение артериального давления: обычно это компенсируется введением некоторого количества жидкости внутривенно, но иногда требуется медикаментозное лечение.Регулярная проверка артериального давления
- Затруднение при мочеиспускании: иногда требуется временное введение катетера в мочевой пузырь (с небольшим риском занесения инфекции).
- Боль в спине: это может возникнуть после эпидуральной анестезии во время родов, но также часто встречается у рожавших женщин, которым не проводилась эпидуральная анестезия.
- Отказ: небольшой участок боли не заблокирован. Иногда может помочь манипуляция с катетером или установка второго.Иногда от эпидуральной анестезии приходится отказываться из-за неудовлетворительного обезболивания.
- Дрожь или тошнота: Это может быть связано с другими лекарствами, которые используются, в дополнение к местным анестетикам.
Осложнения включают:
- Прокол твердой мозговой оболочки: (покрытие спинного мозга и жидкости), позволяющий просачиваться спинномозговой жидкости в эпидуральное пространство: это может вызвать сильную головную боль, но с этим можно справиться постельным режимом, анальгетиками, а иногда и другим эпидуральная инъекция.
- Повреждение нерва: Иногда может возникнуть временное повреждение спинномозговых нервов, которое заживает примерно через 12 недель. Вероятность этого составляет примерно 1 из каждых 3000 эпидуральных инъекций при родах. Повреждение нервов может быть вызвано нервным давлением во время родов, а не эпидуральной анестезией.
- Инъекция местного анестетика в кровеносный сосуд: это очень редко, и обычно этого можно избежать, используя тестовые дозы препарата.
- Инфекция или сгустки крови: они также редки, при условии соблюдения осторожности, чтобы убедиться, что нет кожной инфекции и что пациент не принимает лекарства для разжижения крови.
- Перманентный паралич: сообщалось, но встречается исключительно редко. Точная причина обычно не известна.
В прошлом высказывалось предположение, что эпидуральная анестезия во время родов снижает способность женщины к толчкам и продлевает роды. Затем это приводит к родоразрешению с помощью щипцов или кесарева сечения. Однако в настоящее время общепризнано, что эпидуральная анестезия не оказывает значительного влияния на продолжительность родов или на вероятность необходимости применения щипцов или кесарева сечения.
Современные подходы к использованию эпидуральной анестезии во время родов включают более активный контроль со стороны матери над процессом родов и использование очень низких концентраций лекарств. В результате многие женщины могут ходить во время схваток, но при этом имеют некоторое облегчение от родовой боли. Если роды затягиваются, например, из-за большого ребенка, то вполне может потребоваться родоразрешение щипцами или кесарево сечение. В таких случаях эпидуральная анестезия, вводимая для снятия боли во время родов, может использоваться в качестве анестетика во время процедуры.
Нет, препараты, применяемые для эпидуральной анестезии во время родов, не действуют на ребенка. Младенцы, рожденные после употребления наркотических средств (морфина или петидина) для снятия боли во время родов, с гораздо большей вероятностью покажут влияние этих препаратов на их дыхание.
Существует небольшой риск смерти под наркозом. Это может быть связано с осложнением операции, например, неконтролируемым кровотечением; к обострению некоторого ранее существовавшего заболевания, например, болезни сердца; или к осложнению действия анестетика, обычно из-за проблемы с дыханием, приводящей к нехватке кислорода.Из них анестетик играет наименьшую роль в повышении риска смерти. Фактически, в одном исследовании сравнивали риск смерти из-за операции с риском смерти из-за анестезии в большой группе пациентов, за которыми наблюдали в течение первых тридцати дней после операции. Риск смерти от одной операции составлял 1 из 2860, в то время как риск смерти от одного анестетика составлял 1 из 185 056. В настоящее время у здорового, здорового пациента молодого и среднего возраста, перенесшего прямую плановую операцию, очень мало шансов умереть из-за осложнения, связанного с анестезией, вероятно, менее 1 на 250 000.
Когда в уравнение добавляются другие факторы, такие как возраст, тяжелое заболевание и сложная или неотложная операция, риск смерти увеличивается. Однако из различных исследований мы знаем, что общий риск смерти от анестезии в большинстве развитых стран по-прежнему составляет менее 1 на 60 000.
Хотя некоторым это число может показаться очень высоким, оно является значительным улучшением за последнее столетие, когда риск смерти от анестезии составлял примерно 1 из 100. С тех пор число смертей, непосредственно связанных с анестезия.Например, к 1948-52 годам общий уровень смертности от (эфирной) анестезии составлял 1 к 820.
Не только снизился уровень смертности от анестезии (как основной причины), но также снизился уровень смертности от анестезии как сопутствующей причины. Риск смерти, в которой участвовала анестезия, снизился до менее чем 1 из 15000 анестетиков. Некоторые из анестезирующих факторов, которые способствовали смерти пациента, включают неполную подготовку пациента, неправильный выбор или использование анестезиологической техники и неадекватный послеоперационный уход.
Улучшение результатов тем более впечатляющее, если учесть спектр выполняемых в настоящее время сложных операций и количество очень больных пациентов, которые их перенесли. Фактически, эти операции возможны благодаря достижениям в области анестезии, таким как введение миорелаксантов.
Одна из причин такого снижения смертности заключается в том, что использование нового оборудования для мониторинга, такого как пульсоксиметры и капнография, приводит к более раннему распознаванию проблем во время анестезии до того, как состояние пациента ухудшится.Однако смертность от анестезии уже снижалась до того, как эти мониторы начали использоваться. Другие предложения заключаются в том, что пациенты лучше подготовлены к анестезии и хирургии, а подготовка хирургов и анестезиологов улучшилась. Наиболее вероятное объяснение состоит в том, что снижение уровня смертности происходит из-за сочетания всех этих факторов.
Конечно, риск смерти от одного анестетика всегда следует учитывать в перспективе с риском операции (для которой назначается анестетик), риском смерти после операции и риском различных действий повседневная жизнь.
Нет возрастных ограничений для анестезии. Например, теперь можно обезболивать крошечных недоношенных детей при длительных и серьезных операциях. Также нет причин, по которым пожилым пациентам не следует делать необходимые операции. Развитие лекарств, оборудования и технологий сделало анестезию возможной и безопасной для пациентов любого возраста.
Дети, перенесшие операцию, делятся на две группы. Самая большая группа — это дети, которые в остальном здоровы, за исключением состояния, при котором им требуется небольшая операция.Меньшая группа состоит из очень больных детей, которым предстоит серьезная операция. В целом, дети не страдают многими хроническими заболеваниями, от которых страдают взрослые, такими как бронхит, высокое кровяное давление, болезни сердца или осложнения от употребления алкоголя и табачных изделий. Однако даже здоровые дети могут страдать астмой (которая становится все более распространенной в западном обществе) и диабетом.
Риск смерти у детей, находящихся под наркозом, примерно такой же, как у здорового взрослого человека.Однако дети в возрасте до одного года подвергаются большему риску осложнений, особенно если их заботят анестезиологи, которые не привыкли вести детей.
Чаще всего проблемы с дыханием возникают либо из-за того, что дыхательные пути не контролируются, либо из-за недостаточного дыхания. Усугубляет это тот факт, что у детей все происходит очень быстро, в том числе и развиваются осложнения.
Некоторые состояния, которые передаются в семье, могут вызывать проблемы во время анестезии.С большинством из них можно легко и безопасно справиться, если известна точная причина. Если это была сестра вашей бабушки, можно рассмотреть несколько вариантов. Когда ей сделали анестетик? Если бы это было много лет назад, это могло быть в то время, когда смертность под наркозом была более распространенной, а анестезиологи менее осведомлены.
Если анестезия была недавно введена, нужно знать, какой тип операции ей сделали. Насколько она подходила? Была ли она больна и ей сделали экстренную операцию? Все это факторы, которые в некоторой степени влияют на риски проведения анестезии и хирургического вмешательства.
Если, однако, ее смерть была недавней и неожиданной, и она была здоровой женщиной в хорошей форме, проходящей обычную процедуру, ваш анестезиолог захочет узнать как можно больше информации о событиях. Имея эту информацию и текущие знания о наследственных заболеваниях, возможно, удастся определить причину смерти вашего родственника. Кроме того, может потребоваться заказать специальные тесты, чтобы помочь в диагностике проблемы.
Количество людей, присутствующих в операционной, зависит от типа учреждения, в котором вам предстоит операция или процедура.Если ваша операция проводится в небольшой больнице или частной клинике, за вами наблюдают ваш анестезиолог, ваш хирург и две или три медсестры, включая одну, которая помогает анестезиологу. Если ваша операция проводится в крупной больнице, в которой обучаются студенты-медики и медсестры, тогда во время вашей операции могут присутствовать другие люди, например, стажер-анестезиолог. Если вам предстоит очень сложная операция, такая как операция на открытом сердце, тогда будут присутствовать другие врачи и техники, которые будут помогать хирургу и ухаживать за различным дополнительным оборудованием, таким как аппарат искусственного кровообращения.
Больницы известны тем, что одевают пациентов в откровенные халаты. Большинство современных учреждений лучше осведомлены о правах человека на личную скромность, и зачастую нет необходимости так строго относиться к ношению больничной одежды. Дети особенно негодуют, когда их заставляют носить плохо сидящие платья. Им следует разрешить носить собственную свободную одежду.
Персонал операционной осведомлен о том, что вам необходимо иметь соответствующее страхование во время операции и анестезии.Это не только из соображений скромности, но и для предотвращения потери тепла телом. Вам следует постараться не стесняться контакта с больницей и медицинским персоналом. Для них в условиях больницы человеческое тело является предметом их профессиональной экспертизы. Однако они всегда будут стараться уважать ваше стремление к скромности. В частности, они соблюдают все ваши требования к одежде, которые могут быть связаны с вашими религиозными убеждениями.
На самом деле не существует минимального периода, в течение которого вводить второй анестетик опасно.Факторы, определяющие, будет ли вам второй анестетик вскоре после другого, включают необходимость хирургического вмешательства, насколько хорошо вы восстановились после первой процедуры и какие лекарства использовались.
При использовании некоторых более старых анестетиков выведение из всех тканей тела занимало некоторое время, а небольшие количества оставались на несколько дней. Это означало, что при введении второго анестетика дозы лекарств должны были быть изменены.
Некоторые пациенты нуждались в повторной анестезии в течение многих лет.У некоторых пациентов было больше сотни. О каких-либо особых проблемах не сообщалось.
Оценка предоперационной тревоги и страха перед анестезией с использованием шкалы APAIS | Европейский журнал медицинских исследований
В нашем исследовании мы стремились оценить тревожность пациентов с помощью шкалы APAIS и выявить причины страха у пациентов с тревогой по поводу анестезии. APAIS является подходящим инструментом для измерения оценки тревожности, поскольку ее суб-оценки тревожности и стремления к информации раскрывают важную информацию об анестезии и хирургии [12].В то же время, поскольку это запланировано с далеко идущими ответами, быстро выполняется и легко для понимания, APAIS — это шкала, широко известная пациентам и врачам [12]. Это причины, по которым мы предпочли APAIS, а не инвентаризацию состояния-черты тревожности (STAI).
В этом исследовании мы обнаружили отрицательную корреляцию между возрастом и желанием получить информацию. Мы обнаружили, что по мере взросления наших пациентов их стремление к информации уменьшается ( r : — 0,241; p = 0,001). Подобно нашему исследованию, всестороннее исследование, в котором изучались все группы пациентов, показало, что пожилые пациенты менее тревожны [13].Taşdemir et al. [7] также сообщили, что пациенты пожилого возраста имеют более низкие показатели тревожности в предоперационном периоде. В другом исследовании было высказано предположение, что причиной этого является возможная фаталистическая точка зрения пожилых пациентов и эффективное использование инструментов коммуникации молодыми людьми и последующая высокая вероятность получения доступа к плохим результатам / опыту в отношении здоровья [14]. В литературе есть исследования, в которых приводятся различные результаты о корреляции между тревожностью и возрастом [13].
Анализ показателей тревожности показал, что женщины имеют более высокие показатели тревожности, чем мужчины. В литературе имеется множество исследований, подтверждающих результаты нашего исследования [13, 15]. Авторы считают, что это связано с тем, что традиционно мужчинам нелегко выразить свои слабости [15]. Однако есть исследования, которые сообщают о разных результатах о корреляции между полом и тревожностью [10]. Экспериментальные исследования показали, что колебания уровней эстрогена и прогестерона могут быть источником расстройств настроения и тревожных расстройств, а также причиной различий у пациенток [16].
Мы обнаружили, что стремление к информации статистически возрастает по мере повышения уровня образования. В литературе есть противоречивые результаты по этому поводу. В то время как некоторые из них сообщили об увеличении тревожности при обучении, некоторые сообщили о ее снижении [17]. В исследовании, в котором участвовали 592 пациента, Cauomo et al. [18] обнаружили, что показатели тревожности увеличиваются с повышением уровня образования. Они предположили, что причина этого в том, что образованные пациенты могут лучше выражать свои мысли и лучше осведомлены об анестезии и хирургии [18].
Мы обнаружили, что пациенты, которым назначена общая анестезия, имеют статистически более высокие показатели тревожности, чем пациенты, которым назначена региональная анестезия. Потенциальная причина этого может заключаться в том, что при регионарной анестезии пациенты думают, что они будут бодрствовать во время операции и, следовательно, будут осознавать окружающее. Точно так же общая анестезия может усилить беспокойство пациента, так как пациенты думают, что они не смогут контролировать ситуацию и будут зависеть от медперсонала во время операции.
Как и ожидалось, мы обнаружили, что пациенты, не имевшие опыта анестезии, имеют большее желание получать информацию. Подобно нашему исследованию, есть исследования, в которых сообщается, что предыдущая операция снижает уровень тревожности [18, 19]. Корреляция между предыдущим опытом анестезии и тревогой показана в литературе [1]. Различия между исследованиями могут быть связаны с положительным или отрицательным личным опытом пациентов.
Пациенты, которые боялись анестезии, чаще всего испытывали страх послеоперационной боли ( n = 110) с последующим пробуждением во время операции ( n = 91).Мы обнаружили, что страх смерти пришел только на третье место ( n = 59). Подобно нашему исследованию, недавнее исследование показало, что страх боли был самой важной причиной беспокойства [20]. В другом исследовании с участием 800 пациентов, проведенном Sheved et al. [13], аналогичные результаты были получены в отношении страха боли. Исследования Burkle et al. [17] показали, что страх смерти был самой большой причиной беспокойства. Они также сообщили, что страх смерти уменьшается с возрастом. Разница между вышеупомянутыми исследованиями и нашим исследованием состоит в том, что анкеты в этих исследованиях не включают вариант «боль в периоперационном периоде», включенный в наше исследование.Как и ожидалось, боязнь иглы или вмешательства заняла четвертое место с 25,3% пациентов. Мы обнаружили, что 22,6% наших пациентов беспокоились о чувстве боли во время операции, 18,6% беспокоились о том, чтобы стать инвалидом, а 17,2% беспокоились о послеоперационной тошноте и рвоте. Причиной, которая вызвала наименьшее беспокойство, была неадекватность анестезиолога ( n = 17). Информация о факторах, влияющих на тревожность, может снизить предоперационную тревогу [21]. Исследования тревожности, вызванной анестезией, сообщают о различных результатах, которые близки друг к другу.В исследовании, проведенном Маттиасом и соавторами с участием 100 пациентов, было обнаружено, что «осознанность» во время тревоги является наиболее важной причиной тревоги. За этим последовал исход операции, послеоперационная боль, ожидание операции и зависимость от медицинского персонала [21]. В другом исследовании авторы сообщили, что причинами беспокойства являются, соответственно, ожидание операции, зависимость от медицинского персонала, исход операции и осведомленность [22]. Мы думаем, что эти небольшие различия между исследованиями могут быть вызваны некоторыми социологическими различиями между странами.
В нашем исследовании, используя APAIS, мы также исследовали причины беспокойства по поводу анестезии. В нашем исследовании показатели тревожности и желания получить информацию у пациентов, которые испытывали тревогу по поводу анестезии, были статистически значимо выше, чем у пациентов, которые не испытывали беспокойства. Пациенты, у которых был страх смерти, имели статистически значимо более высокие показатели тревожности, чем пациенты, у которых этого страха не было. Пациенты, которые боялись проснуться во время операции, имели статистически значимо более высокие показатели тревожности, чем те, у кого этого страха не было.Желание получить информацию было значительно выше у пациентов, обеспокоенных послеоперационной болью, чем у пациентов, у которых этого беспокойства не было. Оценки тревожности пациентов, которые боялись стать инвалидами, были статистически значимо выше, чем у тех, у кого этого страха не было. Баллы тревожности и желания получить информацию у пациентов, обеспокоенных неадекватностью работы анестезиолога, были статистически значимо выше, чем у пациентов, у которых не было этого беспокойства. Суб-баллы тревожности пациентов, которые боялись укола или вмешательства, были значительно выше, чем у пациентов, у которых этого страха не было.Баллы по подшкале тревожности пациентов, у которых было беспокойство по поводу пробуждения во время операции, были статистически значимо выше, чем у пациентов, у которых не было этого беспокойства. Среди всех этих причин нам не удалось обнаружить корреляцию между тревогой и тошнотой и рвотой. В результате наших результатов мы продемонстрировали субъектов, о которых пациенты с тревогой по поводу анестезии хотели бы получить реальную информацию, или субъектов, которые беспокоят этих пациентов. Таким образом, мы думаем, что было бы уместно подробно объяснить эти темы пациентам до операции.
Во многих исследованиях для оценки тревожности использовался тест STAI, но мы выбрали APAIS, потому что APAIS намного проще использовать как для пациента, так и для врача, у которых меньше вопросов, и он так же надежен, как и любой другой тест. Были проведены исследования для оценки тревожности с помощью STAI или других тестов, но их трудно использовать в повседневной клинической практике, потому что они непрактичны. APAIS одновременно надежен и практичен [1]. Это инструмент, позволяющий отличить тревогу пациента от желания получить информацию.Анестезиологи могут улучшить анестезиологический опыт пациентов в зависимости от ответов пациентов, например, сделать акцент на управлении периоперационным временем или просто предоставить гораздо более подробную информацию об операции, которую пациенты собираются перенести [1]. Таким образом, APAIS может быть полезным инструментом для повседневного использования во время предоперационных посещений [1]. Смысл нашего исследования, который отличается от других исследований, заключался в том, что мы дополнительно спрашивали пациентов об их проблемах, связанных с анестезией, и мы облегчили связь проблем, связанных с анестезией, и APAIS.Необходимо вмешательство, если пациенты проявляют повышенную тревогу, поскольку периоперационная тревога связана с повышенными вегетативными вариациями, повышенными требованиями к анестезии и усилением послеоперационной боли [4,5,6]. В результате этих осложнений многие авторы сообщали о продолжительном периоде выздоровления и продолжительности пребывания в больнице [4]. Поэтому очень важно уменьшить беспокойство пациентов. В литературе имеется множество доказательств того, что предоперационная информация играет решающую роль в уменьшении периоперационной тревожности [23].Когда анестезиолог обнаруживает пациентов с повышенной тревожностью, они должны использовать аудиовизуальные материалы, психообразовательную информацию и предоперационные посещения медсестер, чтобы уменьшить ее. Было показано, что эти вмешательства снижают тревожность и предоставляют дополнительную информацию пациентам [23]. Мы можем добиться лучших результатов для пациентов, когда у них более низкий уровень тревожности.
Первое ограничение нашего исследования состоит в том, что оно было моноцентрическим. Если бы исследование могло быть многоцентровым, его эффективность и популяция пациентов были бы выше.Еще одним ограничением было то, что мы не могли включать пациентов, госпитализированных в палаты, а включали только тех, кто обратился в нашу анестезиологическую клинику.
Насколько безопасна анестезия | Объяснение общих страхов
Спросите эксперта: серия видео об анестезии
О видео: Какие общие страхи связаны с анестезией?
Послушайте, как наши эксперты-анестезиологи Дуглас Даббинк, доктор медицины, Стивен Готт, доктор медицины, и Томас Лосассо, доктор медицины уверяют вас в безопасности анестезии.
Познакомьтесь с Дугласом Даббинком, доктором медицины
Подход доктора Дуббинка: «Моя цель — улучшить хирургический опыт моего пациента. Я стараюсь успокоить и успокоить пациентов, которые беспокоятся об анестезии, и обеспечить квалифицированный уход за каждым пациентом на протяжении всей процедуры. Когда пациент просыпается после операции и открыто задается вопросом, почему он так нервничал раньше, я знаю, что выполнил свою работу ».
Образование доктора Дуббинка: ДокторДаббинк получил степень бакалавра в Университете Центрального Мичигана в Маунт-Плезант, штат Мичиган. Затем он поступил в медицинскую школу Мичиганского государственного университета. Доктор Дуббинк закончил резидентуру по анестезиологии, а также стажировку в области лечения боли в Медицинской школе Мэйо в Рочестере, штат Миннесота.
Познакомьтесь со Стивеном Готтом, доктором медицины
Подход доктора Готта: «Анестезия и операция могут быть очень тревожными для большинства пациентов. Моя обязанность облегчить это беспокойство и страх.Применяя новейшие методы анестезии и фармакологии к вашей конкретной операции, я могу оптимизировать вашу безопасность и комфорт на протяжении всего вашего хирургического курса ».
Образование доктора Готта: Доктор Готт учился в Университете Миннесоты, сначала получив степень бакалавра наук в области медицинских технологий, а затем продолжив обучение в медицинской школе. Доктор Готт закончил резидентуру по анестезиологии в Высшей медицинской школе Мэйо в Рочестере, штат Миннесота.
Знакомьтесь, Томас Лосассо, М.Д.
Подход доктора Лосассо: «На Summit мы используем самые современные протоколы анестезии и хирургических вмешательств для оптимизации результатов для пациентов, но также важно понимать, что каждый пациент особенный и имеет уникальные потребности, желания, опасения и опасения относительно своих забота. Признание этого помогает нам настроить опыт. Мы предоставляем пациентам ультрасовременную анестезию и опыт, не имеющий аналогов — моя личная цель — сделать это лучше и упростить для вас.”
Образование доктора Лосассо: Доктор Лосассо получил степень бакалавра электротехники в университете Маркетта. Затем он поступил в медицинскую школу медицинского факультета Университета Лойола в Мейвуде, штат Иллинойс. Доктор Лосассо закончил резидентуру по анестезиологии, которая включала нейроанестезию, в клинике Майо в Рочестере, штат Миннесота.
Summit Orthopaedics поддерживает здоровые сообщества
Здоровье сообщества процветает, когда специализированная ортопедическая помощь доступна недалеко от дома.Summit Orthopaedics гордится своими специализированными командами, прошедшими стажировку, предлагающими полный спектр ортопедических знаний в области заболеваний костей, сухожилий, связок, мышц и суставов — в дополнение к нашим услугам по оздоровлению, профилактике и реабилитации. У нас есть опыт, чтобы проактивно улучшать физическую форму, оценивать дискомфорт и предоставлять индивидуальное лечение, чтобы быстро и безопасно вернуть вас к привычному образу жизни.
Начните свой путь к более здоровому и активному «я». Посетите нашу страницу в Facebook, чтобы узнать о наших оздоровительных услугах, и запланируйте бесплатную консультацию по оздоровлению онлайн . Найдите своего эксперта-ортопеда, запишитесь на прием через Интернет или позвоните нам по телефону (651) 968–5201, чтобы записаться на консультацию.
Summit имеет удобное расположение через Миннеаполис-Стрит. Пол, обслуживающий Миннесоту и западный Висконсин. У нас есть современные центры комплексной ортопедической помощи в Иган, Миннесота , Плимут, Миннесота, Ваднайс-Хайтс, Миннесота и Вудбери, Миннесота , а также дополнительные общественные клиники по всему метро и на юге Миннесота.
Дополнительные ресурсы для вас
Транскрипция видео
Я часто слышу страх, что проснусь? И за те 25 лет, что я этим занимаюсь, мы обычно говорили, что реакции на анестезию, по статистике, были, вероятно, в районе одного из 10 000 или около того, когда была серьезная реакция на что-то внутри анестетика. Вероятно, это примерно один из 50 или, может быть, даже один из 100 000 или около того, в зависимости от того, кого вы читаете. Так что это превратилось в гораздо более безопасную дисциплину, чем то, что было, когда я начинал 25 лет назад.Непосредственно перед операцией пациенты испытывают большой страх, и большая часть страха связана с тем, проснусь ли я во время операции? Я что-нибудь почувствую во время операции? Я заболею после операции? И мы просто успокаиваем их и рассказываем, как мы собираемся предотвратить подобные ситуации. И анестезия стала очень безопасной и очень специфичной за последнее десятилетие или около того, и мы можем быть уверены, что пациенты действительно хорошо себя чувствуют после операции.Что-то плохое, неожиданно происходящее с здоровым человеком, составляет порядка одного из сотен тысяч. У вас больше шансов погибнуть в авиакатастрофе или с вами случится какое-то неожиданное, непредсказуемое событие, чем если с вами случится опасное для жизни событие, связанное с реакцией на наркотик или что-то другое, что, на мой взгляд, важно для люди, чтобы понять. Ежедневная езда на работу связана с вероятностью того, что вы попадете в автомобильную аварию и получите серьезные травмы. Анестезия безопаснее, и люди не беспокоятся о том, чтобы ехать на работу каждый день.Поэтому мы хотим, чтобы люди не беспокоились об обезболивании, потому что мы позаботимся о них.
Анестезия не должна быть страшной процедурой
Эйми Вэнс, LiveWell Опубликовано в 11:49 по московскому времени 10 августа 2017 г.
Льюис Барни (Фото: Intermountain Healthcare)
Анестезия не дает пациентам почувствовать боль во время операции, но для некоторых это может быть одним из самых пугающих аспектов операции.
Боязнь неизвестности понятна, но выяснить, что такое анестезия и какие варианты доступны, так же просто, как спросить своего хирурга и поставщика анестезиологии.
«Не бойтесь задавать вопросы, — говорит Льюис Барни, сертифицированная медсестра-анестезиолог в больнице Сидар-Сити. «Наша забота №1 во время операции — это пациент. Мы хотим, чтобы пациенты чувствовали себя комфортно до, во время и после операции ».
Медицинским работникам нравится, когда пациенты задают вопросы. Поиск ответов помогает успокоить страхи и сделать пациента более комфортным перед операцией.
«Общая анестезия больше не единственный вариант, — сказал Барни. «Седация и нервная блокада могут быть очень эффективными.Они ослабляют определенные нервы, чтобы блокировать чувствительность в определенной области. Иногда в дополнение к общей анестезии проводят блокады нервов, чтобы обезболить после операции ».
Общая анестезия означает полное бессознательное состояние и неподвижность во время операции. Люди не чувствуют, не ощущают и не помнят, что происходит во время медицинской процедуры. Крупные и сложные операции требуют более длительного периода времени и обычно требуют общей анестезии. Обязательно предоставьте анестезиологу полную историю болезни, чтобы он знал, на что обращать внимание во время операции.
«В обязанности врача-анестезиолога входит наблюдение за жизненно важными функциями пациента», — сказал Барни. «С сегодняшними технологиями мониторинга и лекарствами, которые подвергаются общей анестезии, блокировка нерва действительно безопасна. Это совершенно другая игра по сравнению с теми временами, когда использовался эфир. Мы определенно больше не занимаемся эфиром ».
Специалисты по анестезии готовы помочь пациенту. Уровни кислорода, частота сердечных сокращений, артериальное давление, частота дыхания и температура — вот некоторые из основных показателей жизнедеятельности, которые контролирует анестезиолог во время операции.Они должны вносить коррективы в анестезию в соответствии с требованиями операции и поддерживать жизненно важные функции в нужном направлении.
«Нервные блоки работают хорошо, — сказал Барни. «Нервная блокада может обеспечить комфорт пациентам во время и после операции; в конечном итоге ограничение количества наркотиков, которые пациенты должны принимать для снятия боли после операции. Адекватное обезболивание после операции приводит к лучшему выздоровлению, заставляет пациентов подниматься и двигаться и снижает риск осложнений ».
При подготовке к операции задавайте вопросы.Хирурги и специалисты по анестезии посоветуют, что обеспечит наилучшие условия анестезии с наименьшим количеством побочных эффектов для вашей конкретной операции и ситуации. Не забудьте предоставить полный список всех текущих лекарств, включая лечебные травы и добавки, и следовать предоперационным инструкциям вашего врача в отношении еды и питья.
И, прежде чем вы это узнаете, вы будете на пути к выздоровлению.
Эта колонка LiVe Well представляет собой сотрудничество между профессионалами в области здравоохранения из медицинского персонала некоммерческих больниц Intermountain Healthcare и The Spectrum & Daily News.
Прочтите или поделитесь этой историей: https://www.thespectrum.com/story/news/local/2017/08/10/anesthesia-doesnt-need-scary-process/554735001/
Насколько безопасна анестезия? 5 общих проблем — Основы здоровья от клиники Кливленда
Для некоторых людей анестезия — одна из самых страшных частей хирургического вмешательства. Вы тоже задаетесь вопросом о рисках?
Клиника Кливленда — некоммерческий академический медицинский центр. Реклама на нашем сайте помогает поддерживать нашу миссию.Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic. Политика
Анестезиолог Кристофер Троянос, доктор медицины, предлагает некоторые идеи, которые помогут отделить факты от вымысла. Он выделяет пять ключевых моментов, касающихся анестезии, которые иногда неправильно понимают или которые изменились за последние годы.
1. Анестезия не всегда означает, что вы ложитесь спать
Существует четыре различных типа анестезии, и только после одного из них вы полностью теряете сознание.
- Общая анестезия — это то, о чем многие люди думают, когда думают об анестезии и сне
- Внутривенная (IV) контролируемая седация также известна как «седация в сознании», «сумеречная седация» или «контролируемая анестезия» (MAC). Врачи используют комбинацию внутривенной седации с местной или региональной анестезией, чтобы вы расслабились и чувствовали себя комфортно, но не полностью уснули.Он в основном используется для более коротких и менее сложных операций, таких как колоноскопия, биопсия, процедуры на глазах и ногах. После процедуры вы можете не вспомнить, что произошло, но это не всегда так. Пациенты, получающие меньшую дозу, также могут разговаривать с медицинским персоналом во время процедуры.
- Местная анестезия включает обезболивание определенной части тела для предотвращения боли во время операции или других процедур. Его часто используют при стоматологической работе — стоматолог обезболивает только ту часть рта, где вам требуется пломба или удаление.
- Регионарная анестезия блокирует боль в большей части тела, например в руке или ноге, или ниже талии. Самый распространенный пример — эпидуральная анестезия, которая блокирует боль вокруг матки во время родов.
2. Анестезия очень безопасна
Это верно в настоящее время, но не всегда, — говорит доктор Троянос.
«В 1960-е и 1970-е годы нередки случаи смерти, связанной с анестезией, у каждого из 10 000 или 20 000 пациентов», — говорит он. «Сейчас это больше похоже на одного из 200 000 пациентов — это очень редко.”
Он подчеркивает, что анестезия сегодня безопаснее благодаря достижениям как в технологиях, так и в медицине.
- Анестезиологи используют пульсоксиметр, чтобы убедиться, что вы получаете достаточно кислорода во время операции. Это помогает убедиться, что дыхательная трубка, используемая для общей анестезии, проходит в трахею (дыхательное горло), а не в пищевод, что раньше было труднее определить.
- Еще одна вещь, на которую обращают внимание анестезиологи, — это злокачественная гипертермия. Это редкая реакция некоторых людей на анестезирующие препараты, которая вызывает высокую температуру и может привести к осложнениям и даже смерти.Доктор Троянос говорит, что теперь анестезиологи могут лучше лечить это благодаря повышенной осведомленности, избеганию применения анестетиков и лучшим лекарствам для лечения.
- Благодаря достижениям в области электронных медицинских карт, провайдеры теперь имеют более полную и легко доступную информацию для улучшения ухода за пациентами.
- Мониторинг стал менее инвазивным, а системы поддержки принятия клинических решений стали более распространенными, обеспечивая пациентам лучший уход, чем когда-либо.
3. Побочные эффекты относительно незначительны
Обычно, когда вы просыпаетесь от наркоза:
- Тошнота.
- Боль в горле из-за дыхательной трубки (для общей анестезии).
- Незначительная болезненность в месте инъекции (для местной или регионарной анестезии).
- Легкая боль или дискомфорт в месте разреза или в месте операции.
Хотя большая часть анестезии проходит довольно быстро, вы все равно можете чувствовать себя вялым или терять рассудительность после операции.
«Обычно мы советуем людям не принимать никаких важных жизненных решений, водить машину или работать с механизмами в течение первых 24 часов после операции», — говорит Троянос. «Некоторые пациенты, особенно пожилые пациенты, перенесшие более длительные операции, могут иметь проблемы с памятью, трудности с одновременным выполнением нескольких задач или обучением новому. Для большинства пациентов это временно, но для других эти симптомы могут сохраняться в течение нескольких месяцев после операции ».
Он говорит, что неясно, связано ли это состояние с воздействием общей анестезии или стрессом от операции. Но именно по этой причине их лечащий врач-анестезиолог прописывает пожилым пациентам регионарный или местный анестетик.
4. Очень низкий риск паралича от эпидуральной анестезии
В прошлом люди, перенесшие эпидуральную или спинальную блокаду, имели риск паралича из-за анестезии, говорит доктор Троянос.
«Анестетик был в стеклянных флаконах, и персонал очистил эти стеклянные флаконы спиртовым раствором», — говорит он. «Алкоголь может вызвать повреждение нервов. Так что, если алкоголь попадет в бутылку, это может вызвать паралич ».
Поскольку бутылки больше не стерилизуют таким образом, этот риск исчез.
5. Вам не нужно бояться просыпаться во время операции
«Некоторые люди беспокоятся о том, что проснутся, но парализованы во время общей анестезии», — говорит д-р Троянос.
Возможно, вы видели фильмы, в которых это использовалось в качестве сюжета, но это очень редко, — говорит он. И анестезиологи используют множество стратегий, чтобы предотвратить это.
«Обычно артериальное давление и частота сердечных сокращений пациента повышаются до того, как он восстанавливает сознание. Поэтому мы следим за этими жизненно важными показателями, чтобы определять количество применяемого анестетика », — объясняет доктор.Troianos.
Если кто-то серьезно болен или попал в серьезную аварию, показатели жизненно важных функций менее надежны. А те, кто злоупотребляет наркотиками и алкоголем, иногда меньше страдают от анестезии, чем другие, из-за толерантности.
Однако в случаях повышенного риска анестезиологи тщательно отслеживают мозговые волны, чтобы убедиться, что пациент спит. Это позволяет врачам регулировать анестезию, чтобы поддерживать бессознательное состояние до завершения процедуры, говорит доктор Троянос.
«Вам не нужно бояться каких-либо медицинских процедур, потому что вы боитесь анестезии», — подчеркивает Троянос. «Заблаговременно поговорив со своим врачом, вы определите любые риски и подскажете, какой тип анестезии вам лучше всего подходит. Независимо от того, какая процедура вам понадобится, вокруг вас будет целая команда знающих врачей-анестезиологов, единственная задача которых — заботиться о вас во время операции ».
Просыпается во время операции — Создано для этого момента
Осведомленность об анестезии (пробуждение) во время операцииЕсли вам предстоит серьезная операция, вы, скорее всего, получите общую анестезию и будете без сознания во время процедуры.Это означает, что вы не будете знать о процедуре после того, как подействует анестезия, и не вспомните об этом позже.
Очень редко — только в одной или двух из каждых 1000 медицинских процедур с применением общей анестезии — пациент может осознавать или осознавать. Состояние, называемое осознанием анестезии (пробуждение) во время операции, означает, что пациент может вспомнить свое окружение или событие, связанное с операцией, находясь под общим наркозом. Хотя это может расстраивать, пациенты обычно не чувствуют боли, когда испытывают ощущение анестезии.
Несмотря на то, что это может расстраивать, пациенты обычно не чувствуют боли, когда осознают анестезию.
Осведомленность об анестезии — это не то же самое, что вспоминать некоторые действия, связанные с процедурой, например, что-то, что произошло незадолго до того, как анестезия начала работать, или когда ее эффекты начали исчезать после операции. Это нормально. Вы можете даже мечтать во время операции и думать только о том, что ощутили осознанность.
Почему некоторые пациенты ощущают осознанность?Осведомленность об анестезии во время операции может происходить по нескольким причинам.Это может быть более распространено у пациентов с несколькими заболеваниями, а определенные операции или обстоятельства повышают риск осведомленности, поскольку обычная доза требуемой анестезии не может быть безопасно использована. Эти операции часто являются неотложными, например, экстренное кесарево сечение, определенные виды операций на сердце и операции, которые необходимы после травмы.
Что произойдет, если во время операции вы почувствуете анестезию?Люди, испытавшие сознание под наркозом, сообщают о разном уровне осведомленности.У некоторых людей краткие, смутные воспоминания. Другие помнят конкретный момент операции или свое окружение. В некоторых случаях люди вспоминают чувство давления.
Пациенты также с большей вероятностью будут осведомлены о процедурах, не связанных с общей анестезией. Например, вы можете вспомнить всю или часть процедуры, если у вас есть один из следующих типов анестезии:
- Внутривенная, или «сумеречная» седация, которая часто используется при незначительных процедурах, таких как колоноскопия, некоторые виды биопсии или стоматологические процедуры.
- Местная или региональная анестезия, такая как эпидуральная, спинномозговая или нервная блокада, которая временно обезболивает обрабатываемую область во время операции.
В зависимости от человека и события осведомленность об анестезии может быть тревожной и даже травматической. Если это случилось с вами, обязательно опишите свой опыт своему врачу-анестезиологу после операции. Некоторым пациентам после операции помогает психологическая консультация, которая помогает справиться с чувством замешательства и стресса.
Как снизить риск осведомленности об анестезии?Перед операцией ваш врач-анестезиолог встретится с вами, чтобы узнать о любых состояниях вашего здоровья, а также о вашем предыдущем опыте применения анестезии. Чтобы снизить риск возникновения осознанности во время общей анестезии, важно сообщить врачу-анестезиологу как можно больше информации о своем здоровье, в том числе следующую:
- Предыдущие проблемы с анестезией, включая анамнез во время операции
- Все лекарства, которые вы принимаете — рецептурные, безрецептурные и травяные добавки
- Обеспокоенность по поводу операции, в том числе боязнь осознания во время операции
- Употребление наркотиков или алкоголя в анамнезе, что может повысить риск осведомленности об анестезии
Врачи-анестезиологи — самые высококвалифицированные медицинские эксперты в области анестезиологии, обезболивания и реанимации, их образование и подготовка могут означать разницу между жизнью и смертью.
(PDF) Страх оказаться под общей анестезией: перекрестное исследование
Рухайем и др .: Страх оказаться под общей анестезией
318 Саудовский журнал анестезии / июль-сентябрь 2016 г. / том 10 / выпуск 3
нужно беспокоиться, думая, что они не могут
контролировать свое собственное тело. Страх перед анестезией — важный параметр
, который отражает качество здоровья в больнице. Тревога
и страх перед анестезией у пациентов, перенесших операцию
, мешают комплаентности пациента в послеоперационном периоде
.[1]
Предыдущие исследования показали, что большинство из
пациентов испытывают тревогу по поводу анестезии. Исследование Kain
et al. показали, что 75% испытуемых испытывали тревогу по поводу
, находящихся под наркозом. [1] Основные источники беспокойства
и страха у пациентов перед операцией проистекают из беспокойства
самой анестезии (62%), а не хирургической процедуры
(15%), [2,3] боли во время или после процедура, [4,5]
и другие психофизические соображения.[6-8,9] Введение преанестетических анксиолитиков
является одним из методов, используемых для уменьшения беспокойства пациентов, которые в остальном
были готовы к операции. Лекарства, вызывающие тревогу, такие как мидазолам
и бензодиазепины, широко используются в качестве преанестетической помощи
у тревожных пациентов. [10,11]
Целью этого исследования является признание проблем
пациентов относительно общей анестезии до их
операций, оценить основные источники дистресса пациентов
до анестезии (включая послеоперационную боль, страх смерти
, тошноту, фобию игл, паралич, осознание во время операции
и беспокойство о возможности раскрытия информации
личная информация), а также для определения взаимосвязи
между страхами и демографическими данными пациента
(пол, возраст, уровень образования и предыдущий опыт
с анестезией).
Материалы и методы
Это обсервационное поперечное обследование пациентов
, которым назначена операция в клинике преанестезии. Исследование
было проведено в клиниках перед анестезией в трех различных больницах третичного уровня
, включая Медицинский город Короля Абдул-Азиза
(KAMC), Университетскую больницу короля Халида (KKUH) и специализированную больницу и исследовательский центр King
Faisal (KFSHRC ).
Проведено с одобрения Короля Абдаллы.
Международный медицинский исследовательский центр.Субъекты включали
в это исследование — все пациенты старше 18 лет в клинике предварительной анестезии
, запланированные для малых или больших типов операций
. Исключались пациенты,
отказавшихся заполнять анкету, пациенты
младше 18 лет, пациенты с коммуникативными проблемами,
пациентов с психическими расстройствами в анамнезе и пациенты
физически невозможно пройти собеседование (плохое самочувствие
состояние, интубация и т. д.). Основная цель этого исследования —
для оценки распространенности наиболее распространенных опасений
общей анестезии среди пациентов, поступивших на операции
в KAMC, KKUH и KFSHRC в Эр-Рияде, Саудовская Аравия. Как сообщает
в предыдущем исследовании Mavridou et al., Наиболее распространенными страхами
были следующие: послеоперационная боль (84%) и
тошнота (60,2%), паралич из-за анестезии (33,5%) и
раскрытие личной информации под наркозом (18.8%).
Предполагая 95% доверительный интервал, уровень α 0,05, точность 5%
и двусторонний тест, требуемый размер выборки
составлял 400 человек. [2]
Наше исследование было смоделировано на основе ранее упомянутого исследования
, проведенного Mavridou et al., В котором использовался надежный и хорошо структурированный вопросник
[2]. Этот вопросник был переведен на
арабский и протестирован в ходе пилотного исследования на 20 пациентах в
предоперационной анестезиологической клинике до сбора фактических данных
.Анкета была изменена в соответствии с ответами пациентов
в процессе валидации. Окончательная форма структурированных вопросников
состояла из двух основных разделов
: (1) Пять вопросов о демографических и
клинических данных пациента: Возраст в годах (18-25, 26-30, 31-40 ,
41-50, 51-60 или 61 и старше), пол (мужской или женский),
уровень образования (нет, средняя школа, колледж и докторская степень), тип
хирургии (незначительный или большой) , и предыдущий опыт анестезии
(ноль, один, два или три или более).(2) Пятнадцать
вопросов относительно опасений пациентов относительно анестезии. На все вопросы
есть четыре возможных ответа: «сильный страх,
умеренный страх, умеренный страх и отсутствие страха». Сбор данных начался в июне
2013 года. Анкеты были случайным образом распределены среди
всех целевых пациентов в клинике предоперационной анестезии.
Все пациенты согласились участвовать после того, как были проинформированы
об использовании анкеты, и была гарантирована анонимность
; письменное согласие было получено без раскрытия
какой-либо личной информации пациентов.Обследования
проводились самостоятельно пациентам в предоперационной анестезиологической клинике
после получения их согласия. Сборщики данных
(соисследователи) затем дали пациентам 2-3 минуты на то, чтобы заполнить анкету
независимо в течение периода времени между
за несколько часов до нескольких дней до того, как пациенту будет проведена операция
.

